Государственное
санитарно-эпидемиологическое нормирование
Российской Федерации
1.3. ЭПИДЕМИОЛОГИЯ
Организация работы при
исследованиях
методом ПЦР материала, инфицированного
микроорганизмами I - II групп патогенности
Методические указания
МУ 1.3.1794-03
Минздрав России
Москва 2004
Организация работы при исследованиях методом ГЦР материала, инфицированного микроорганизмами I - II групп патогенности: Методические указания. - М.: Федеральный центр Госсанэпиднадзора Минздрава России, 2004.
1. Разработаны: Департаментом Госсанэпиднадзора Минздрава России (М.П. Шевырева, Ю.М. Федоров); Центром по генной диагностике особо опасных инфекционных заболеваний Минздрава России на базе Российского научно-исследовательского противочумного института «Микроб» (В.В. Кутырев, А.Н. Куличенко, Н.А. Осина, И.Н. Шарова, М.Н. Ляпин, И.Г. Дроздов); Федеральным центром Госсанэпиднадзора Минздрава России (Е.Н. Беляев, И.В. Братина, А.А. Ясинский, Э.Ф. Опочинский, Т.В. Воронцова, М.В. Зароченцев); ЦНИИ эпидемиологии Минздрава России (В.И. Покровский, Н.А. Семина, Г.А. Шипулин, Е.Н. Родионова); Противочумным центром Минздрава России (В.Е. Безсмертный, С.М. Иванова, Ю.А. Панин); ГИСК им. Л.А. Тарасевича (Т.А. Бектимиров, Р.А. Волкова, М.С. Воробьева, Л.В. Саяпина); Ростовским-на-Дону научно-исследовательским противочумным институтом (И.Ю. Сучков, С.О. Водопьянов, Б.Н. Мишанькин); Ставропольским научно-исследовательским противочумным институтом (Е.И. Еременко, А.Ф. Брюханов, О.И. Цыганова); Иркутским научно-исследовательским противочумным институтом (С.В. Балахонов, М.Ю. Шестопалов); ГНЦ биотехнологии и вирусологии «Вектор» (Г.М. Игнатьев, Н.Л. Максимов, А.А. Неверов, В.А. Терновой, С.В. Нетесов); Биоком (А.Б. Комаров).
2. Рекомендованы к утверждению Комиссией по государственному санитарно-эпидемиологическому нормированию при Министерстве здравоохранения Российской Федерации (протокол № 20 от 2 декабря 2003 г.).
3. Утверждены и введены в действие Главным государственным санитарным врачом Российской Федерации, Первым заместителем Министра здравоохранения Российской Федерации Г.Г. Онищенко 5 декабря 2003 г.
4. Введены впервые.
Содержание
УТВЕРЖДАЮ
Главный государственный
санитарный врач Российской Федерации,
Первый заместитель Министра
здравоохранения Российской Федерации
Г. Г. Онищенко
05 декабря 2003 г.
Дата введения: с момента утверждения
1.3. ЭПИДЕМИОЛОГИЯ
Организация работы при исследованиях методом ПЦР материала, инфицированного микроорганизмами I - II групп патогенности
Методические
указания
МУ 1.3.1794-03
1. Область применения
1.1. Методические указания предназначены для органов и учреждений государственной санитарно-эпидемиологической службы, а также могут быть использованы юридическими лицами, независимо от организационно-правовых форм и форм собственности, и индивидуальными предпринимателями, выполняющими в установленном порядке работы с объектами и материалами, содержащими или подозрительными на содержание микроорганизмов I - II групп патогенности:
- диагностические (исследование объектов окружающей среды и клинического материала, в том числе от больных с подозрением на ТОРС);
- экспериментальные;
- производственные (работы по производству и контролю генодиагностических препаратов при условии соблюдения требований GMP).
1.2. Методические указания определяют принципы организации лабораторий и этапы выполнения ПЦР-анализа: взятие проб, первичная обработка, хранение, условия транспортирования, обеззараживание материала, выделение нуклеиновых кислот, проведение ПЦР (ОТ-ПЦР), учет и регистрация результатов при исследовании биологического материала, пищевых продуктов, материала из объектов окружающей среды.
1.3. Методические указания регламентируют выполнение исследований с использованием ПЦР-анализа, осуществляемого сертифицированными тест-системами и оборудованием и предусматривающего учет результатов методом электрофореза или габридизационно-ферментного анализа (ГиФА).
2. Нормативные ссылки
2.1. Санитарно-эпидемиологические правила «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)» СП 1.3.1285-03.
2.2. Санитарно-эпидемиологические правила «Порядок выдачи санитарно-эпидемиологического заключения о возможности проведения работ с возбудителями инфекционных заболеваний человека I - IV групп патогенности (опасности), генно-инженерно-модифицированными микроорганизмами, ядами биологического происхождения и гельминтами» СП 1.2.1318-03.
2.3. Санитарные правила и нормы «Правила сбора, хранения и удаления отходов лечебно-профилактических учреждений» СанПиН 2.1.7.728-99.
2.4. Методические указания «Обеззараживание исследуемого материала, инфицированного бактериями I - IV групп патогенности, при работе методом ПЦР» МУ 3.5.5.1034-01. М., 2001.
2.5. «Методические указания по детекции патогенной микрофлоры в клиническом материале, пищевых продуктах, объектах внешней среды и генетической идентификации клеток с помощью полимеразной цепной реакции». Госкомсанэпиднадзор России от 18.10.96 № 01-19/123-17.
2.6. Методические указания «Лабораторная диагностика сибирской язвы у животных и людей, обнаружение возбудителя в сырье животного происхождения и объектах внешней среды». МЗ СССР от 01.09.86 и Госагропром СССР от 01.09.86.
2.7. Методические указания «Лабораторная диагностика холеры» МУ 4.2.1097-02. М., 2002.
2.8. Методические указания «Профилактика и лабораторная диагностика бруцеллеза у людей» МУ 3.1.7.1189-03. М., 2003.
2.9. Методические указания «Сбор, учет и подготовка к лабораторному исследованию кровососущих членистоногих - переносчиков возбудителей природно-очаговых инфекций» МУ 3.1.1027-01. М., 2002.
2.10. «Методические рекомендации по проведению работ в диагностических лабораториях, использующих метод полимеразной цепной реакции». М., 1995.
2.11. Временные методические рекомендации «Лабораторная диагностика «атипичной пневмонии» (SARS) методом ПЦР», утв. Минздравом России 03.05.03.
2.12. Руководство по профилактике чумы. Саратов: Слово, 1992.
2.13. Руководство «Использование ультрафиолетового излучения для обеззараживания воздуха и поверхностей в помещениях». Р 3.1.683-98, МЗ РФ.
2.14. Инструкция по проектированию санитарно-эпидемиологических станций СН 535-81. М.: Стройиздат, 1982.
3. Общие положения
3.1. Полимеразная цепная реакция (ПЦР) основана на амплификации (многократном увеличении числа копий) фрагмента ДНК-мишени в условиях in vitro и позволяет обнаружить специфичный участок генома микроорганизма.
3.2. Аналитическая чувствительность тест-систем для выявления ДНК (РНК) микроорганизмов методом ПЦР составляет 1 × 102 - 1 × 104 м.к. (геномных эквивалентов)/мл, специфичность - 85 - 100 %, возможно исследование любого биологического материала и объектов окружающей среды, время выполнения анализа 4 - 8 ч.
3.3. Для выявления ДНК (РНК) микроорганизмов I - II групп патогенности ПЦР-анализ используют:
- в качестве экспрессного метода при исследовании материала от больного (подозрительного на заболевание) и индикации патогенных биологических агентов (ПБА) в объектах окружающей среды;
- как ускоренный предварительный тест при выполнении культурального и биологического методов исследования и для идентификации подозрительных культур;
- для определения эпидемиологической значимости изолятов на основании выявления генетических маркеров вирулентности, например, ctxА- и tcpА-генов у возбудителя холеры;
- эпидемиологического мониторинга;
- в научных целях для генотипирования штаммов или их ретроспективного анализа.
4. Требования к организации работ
4.1. Проведение исследований по выявлению ДНК (РНК) микроорганизмов I - II групп патогенности сопряжено с необходимостью одновременного обеспечения правил биологической безопасности работ и требований к организации и проведению ПЦР-анализа с целью предотвращения контаминации исследуемых проб нуклеиновыми кислотами (НК).
4.2. Противоэпидемический режим работы при ее организации и выполнении должен быть обеспечен в соответствии с СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)», регламентирующими работу с микроорганизмами I - II групп патогенности.
4.3. Все этапы исследования материала, зараженного или подозрительного на зараженность вирусами I группы, проводят в условиях максимально изолированных лабораторий с использованием изолирующих средств индивидуальной защиты или в боксах биологической безопасности III класса в защитном костюме IV типа, дополненном резиновыми перчатками.
4.4. Исследования материала, инфицированного микроорганизмами I - II групп патогенности, методом ПЦР проводят в организациях, имеющих лицензию на деятельность, связанную с возбудителями инфекционных заболеваний человека, в лабораториях, имеющих санитарно-эпидемиологическое заключение о возможности проведения соответствующих работ (с указанием конкретных видов микроорганизмов). В этой же лаборатории могут проводиться ПЦР-исследования с микроорганизмами III - IV групп патогенности.
4.5. Допускается проведение исследований крови методом ПЦР на бруцеллез, парентеральные вирусные гепатиты, ВИЧ-инфекцию в лабораториях, имеющих санитарно-эпидемиологическое заключение о возможности проведения работ с возбудителями III группы патогенности, выданное в установленном порядке.
4.6. Передачу исследуемого материала в другие организации проводят в соответствии с п.п. 2.1.2 и 2.8.20 СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)».
4.7. Работу по ПЦР-диагностике организует специалист с высшим образованием, прошедший обучение на лицензированных курсах специализации (повышения квалификации) по работе с ПБА I - II групп патогенности и по ПЦР-диагностике.
5. Требования к помещению и оборудованию ПЦР-лабораторий
5.1. Помещения, в которых проводят исследования на наличие НК микроорганизмов I - II групп патогенности, размещают в «заразной» зоне лаборатории, проводящей диагностические и другие исследования с указанными микроорганизмами. При наличии возможности помещения располагают в виде отдельного блока. При строительстве новых или реконструкции имеющихся помещений лабораторию ПЦР размещают в отдельно стоящем здании (изолированной части здании) с соблюдением требований СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)» и учетом особенностей устройства вентиляционной системы ПЦР-лаборатории, изложенных в п. 5.19 настоящих методических указаний.
5.2. Рабочая зона ПЦР-лаборатории в соответствии с этапами ПЦР-анализа должна включать следующий минимальный набор последовательно расположенных самостоятельных помещений (прилож. 1) или отдельно выделенных рабочих зон (в составе других функциональных помещений):
- приема, разборки, первичной обработки материала;
- подготовки проб, выделения нуклеиновых кислот (НК);
- приготовления реакционных смесей, проведения ПЦР и обратной транскрипции (ОТ);
- учета результатов методом электрофореза или ГиФА.
5.3. Комнату выделения НК располагают вблизи от комнаты приема материала, а помещение для учета результатов - по возможности в отдалении от других перечисленных помещений для обеспечения условий, исключающих занос в них продуктов амплификации (ампликонов) с воздушным потоком.
5.4. Не допускается выполнение ПЦР-исследований в помещениях для проведения работ с использованием культуральных (накопление патогенных биологических агентов) и генно-инженерных методов, в том числе связанных с получением (клонированием) и выделением рекомбинантных плазмид.
5.5. Зону приема, регистрации, сортировки, первичной обработки материала (объединение или разделение проб, центрифугирование, инактивацию и т.д.) располагают в комнате приема материала блока для работы с инфицированными животными или в отдельной боксированной комнате. В этих же помещениях может проводиться обработка проб к другим видам исследований (бактериологическое, вирусологическое, серологическое и т. д.). При наличии возможности в помещении устанавливают бокс биологической безопасности III класса защиты (допускается также использование бокса 2ШНЖ, например, фирмы «Изотоп» и др.) или бокс безопасности II класса защиты.
5.6. Зону по подготовке проб и выделению нуклеиновых кислот размещают в боксированном помещении (микробиологический бокс с предбоксом) или в комнате заражения и вскрытия животных. Работу проводят в боксе биологической безопасности II или III класса. В рабочей зоне располагают оборудование и предметы, необходимые только для предварительной обработки, выделения НК (примерный перечень представлен в прилож. 2).
5.7. Зону приготовления реакционных смесей и проведения ОТ и ПЦР-амплификации располагают в боксированном помещении или боксе биологической безопасности II класса (или ПЦР-боксе) - для подготовки реакционных смесей для ОТ и ПЦР.
5.8. Работу по подготовке реакционных смесей для ПЦР и ОТ-ПЦР проводят до доставки в бокс проб, поступающих из зоны выделения НК. Смесь может быть приготовлена также за пределами помещений лаборатории, предназначенных для работы с заразным материалом, например, в комнате (боксе) для розлива питательных сред.
5.9. При необходимости этап подготовки проб и выделения нуклеиновых кислот может выполняться в одной комнате с этапом ПЦР при наличии в ней бокса биологической безопасности II или III класса защиты для выделения НК и бокса биологической безопасности II класса (или ПЦР-бокса) - для подготовки реакционных смесей для ОТ и ПЦР. Каждый бокс рассматривается как соответствующая рабочая зона.
5.10. Зону детекции результатов располагают в боксированном помещении. При отсутствии боксированного помещения работу проводят в отдельной комнате, при возможности в ПЦР-боксе.
5.11. При одновременном использовании двух методов детекции продуктов амплификации - электрофоретического и ГиФА - следует выделить отдельные помещения или две рабочие зоны. Оборудование и принадлежности для каждого вида анализа маркируют применительно к каждой зоне. Обмен посудой и пипетками между зонами не допускается.
5.12. Помещения ПЦР-лаборатории покрывают кафелем (пол, стены) или масляной краской (стены, потолок), устойчивой к действию моющих и дезинфицирующих средств.
5.13. Во всех помещениях устанавливают бактерицидные лампы. Рекомендуется дополнительная установка переносного ультрафиолетового бактерицидного облучателя-рециркулятора.
5.14. Окна должны быть плотно закрыты. Для защиты рабочих столов от попадания прямого солнечного света используют светозащитные пленки из материала, устойчивого к дезинфицирующим средствам. Использование жалюзи не рекомендуется из-за адсорбции пыли.
5.15. Каждая рабочая зона должна иметь свой набор мебели, лабораторного оборудования, реагентов, автоматических пипеток, наконечников, пластиковой и стеклянной посуды, защитной одежды, обуви, резиновых перчаток, уборочного инвентаря и пр., используемых только в данной комнате (рабочей зоне).
5.16. Имущество каждой рабочей зоны должно иметь маркировку указанной зоны. Применение его в других помещениях или для других видов исследований не допускается.
5.17. В рабочих зонах должен быть свой набор холодильников (прилож. 2):
- в комнате приема материала от 4 до 8 °С, минус 20 °С и минус 70 °С (при необходимости длительного хранения материала);
- в комнате выделения нуклеиновых кислот от 4 до 8 °С и минус 20 °С для хранения набора выделения НК; от 4 до 8 °С - для хранения препаратов НК; не допускается хранение проб материала или препаратов НК в одном холодильнике с компонентами набора для выделения НК;
- в комнате ПЦР-амплификации от 4 до 8 °С и минус 20 °С - для хранения наборов обратной транскрипции и амплификации НК;
- в комнате детекции продуктов амплификации от 4 до 8 °С - для хранения наборов электрофоретической детекции и ГиФА.
5.18. Помещения ПЦР-лаборатории оборудуют приточно-вытяжной или вытяжной вентиляцией, соответствующей требованиям п.п. 2.3.16 и 2.4.3 СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)».
- следует полностью исключить воздухообмен между помещением для детекции продуктов амплификации (пост-ПЦР-помещение) и остальными комнатами ПЦР-лаборатории, а также другими помещениями организации (давление воздуха в пост-ПЦР-помещении должно быть ниже, чем в указанных помещениях);
- при смежном расположении комнаты приема материала и комнаты выделения нуклеиновых кислот давление в последней должно быть не ниже, чем в комнате приема материала;
- если обе названные комнаты, входящие в пре-ПЦР-помещение, имеют смежное расположение с помещением для проведения ПЦР, давление воздуха в них должно быть ниже, чем в ПЦР-помещении; при отдаленном размещении ПЦР-помещения давление воздуха в нем должно быть не ниже, чем в пре-ПЦР-помещении.
5.20. Разница в давлении воздуха в помещениях ПЦР-лаборатории создается за счет различий в кратности воздухообмена в них. Расчеты кратности воздухообмена с учетом требований проведения ПЦР-анализа и требований «Инструкции по проектированию санитарно-эпидемиологических станций» СН 535-81 (М.: Стройиздат, 1982) приведены в таблице:
|
Наименование помещения |
Кратность воздухообмена (м3/ч) |
|
|
приток |
вытяжка |
|
|
Зона приема и первичной обработки материала |
5 |
6 |
|
Зона подготовки проб и выделения нуклеиновых кислот |
5 |
6 |
|
Зона приготовления реакционных смесей, проведения ПЦР и ОТ-ПЦР |
5 |
5 |
|
Зона учета результатов методом электрофореза или ГиФА |
5 |
7 |
5.21. При отсутствии системы вентиляции, указанной в п.п. 5.18 - 5.19, уменьшение вероятности контаминации проб достигается мерами по ограничению воздухообмена между помещениями ПЦР-лаборатории.
5.22. При необходимости в ПЦР-лаборатории могут быть установлены кондиционеры в соответствии с п. 2.4.5 СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)».
6. Требования к проведению работ
6.1. Взятие материала производят согласно инструктивно-методическим документам, регламентирующим выполнение исследований для каждого вида возбудителя инфекций (прилож. 3), инструкциям к тест-системам и в соответствии с СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)».
6.2. Транспортирование исследуемого материала и промежуточных продуктов ПЦР-анализа из одного помещения в другое при невозможности передачи их в смежные комнаты через шлюзовые передаточные окна, осуществляют в плотно закрывающихся контейнерах, обрабатываемых дезинфицирующими средствами после каждого переноса проб.
6.3. Доставку проб для исследования, а также их хранение осуществляют в закрывающихся металлических или пластмассовых контейнерах, на дне которых размещают адсорбирующий материал (марлевая салфетка, ткань, вата и пр.), смоченный раствором дезинфицирующего средства. Контейнер помещают в сумку-холодильник или в контейнер с хладагентами.
6.4. Манипуляции, сопровождающиеся риском образования аэрозоля (встряхивание, центрифугирование и т.д.) при обработке материала и выделении нуклеиновых кислот выполняют в боксах биологической безопасности II или III класса.
6.5. Приборы, оборудование и средства измерения должны быть аттестованы (поверены), технически исправны, иметь технический паспорт и рабочую инструкцию по эксплуатации.
6.6. Наконечники должны строго соответствовать автоматическим пипеткам, пробирки для амплификации - термоциклерам (в соответствии с инструкцией фирмы-производителя прибора). Обязательной является смена наконечников для автоматических пипеток после завершения каждой манипуляции.
7. Требования к защитной одежде
7.1. Выбор типа защитного костюма проводится в строгом соответствии с СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)» и определяется видом возбудителя, рабочей зоной ПЦР, оснащением ее боксами биологической безопасности (прилож. 3).
7.2. Прием и первичную обработку материала, доставленного на исследование (объединение или разделение проб, центрифугирование, инактивацию и т.д.), выполняют в защитном костюме I - II или IV типа, дополненном перчатками и, при необходимости, респиратором.
7.3. В помещении подготовки проб и выделения НК при исследовании материала, инфицированного бактериями I - II групп, подвергнутыми инактивации на этапе подготовки проб, работу проводят в боксе биологической безопасности II класса в костюме IV типа, дополненном резиновыми перчатками.
7.4. В связи с отсутствием регламентированных методов инактивации вирусов II группы работу с материалом, зараженным или подозрительным на зараженность возбудителями КГЛ, ТОРС, ГЛПС, ОГЛ, проводят в боксе биологической безопасности III класса защиты в костюме IV типа и резиновых перчатках или в боксе биологической безопасности II класса в костюме I типа. Работу с другими вирусами II группы проводят в боксе биологической безопасности II класса в защитном костюме IV типа, дополненном резиновыми перчатками и респиратором.
7.5. На этапах проведения ПЦР, учета результатов работу проводят в следующих видах защитной одежды:
- с обеззараженным материалом - в костюме IV типа, дополненном резиновыми перчатками;
- с пробами, инфицированными возбудителями КГЛ, ТОРС, ГЛПС, ОГЛ - в костюме I типа или в боксе биологической безопасности II класса в костюме IV типа, дополненного резиновыми перчатками и респиратором. Работу с другими вирусами II группы проводят в защитном костюме IV типа, дополненном респиратором и резиновыми перчатками.
7.6. В пост-ПЦР-помещении должны работать сотрудники, не занятые на этапах подготовки проб и постановки ПЦР, при входе в помещение надевают бахилы или сменную обувь.
7.7. Надевание и снятие защитной одежды производят в предбоксах. В каждом из них должен быть отдельный комплект защитной одежды и обуви.
7.8. Наиболее загрязненной продуктами амплификации считается защитная одежда зоны детекции и, в первую очередь, резиновые перчатки. Перед снятием одежды необходимо заменить перчатки на чистые.
7.9. Обработку одежды из комнат подготовки проб, ПЦР-амплификации и учета результатов проводят раздельно.
8. Требования к обработке помещений и обеззараживанию материала
8.1. Обработку помещений проводят в соответствии с требованиями СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)». В комнатах, в которых проводят работу с выделенными НК, рабочие поверхности, штативы, оборудование следует обеззараживать ежедневно ультрафиолетовым излучением в течение 1 ч до начала работы и после нее, полы подвергать ежедневной влажной уборке дезинфицирующими средствами, регламентированными указанными санитарными правилами или 0,2 %-ным раствором ДП-2Т, обладающим также способностью инактивировать ампликоны. Перед началом работы рабочую поверхность столов дополнительно обрабатывают 70 %-ным этиловым спиртом. Ежемесячно проводят профилактическую обработку рабочей поверхности столов, оборудования, штативов 0,2 %-ным раствором ДП-2Т.
8.2. Дважды в год (при необходимости чаще) осуществляют обработку автоматических дозаторов. Дозаторы разбирают, обрабатывают моющим раствором для удаления жирового загрязнения, после чего остатки моющего средства удаляются ветошью, смоченной водой. Затем проводят обработку 1 N соляной кислотой; время экспозиции - 1 ч. Остатки раствора тщательно удаляют ветошью, смоченной водой, и проводят обеззараживание влажных поверхностей ультрафиолетовым излучением в течение 1 ч. По окончании обработки дозаторы собирают и проводят калибровку в соответствии с прилагаемой инструкцией по пользованию дозаторами. Автоклавируемые дозаторы обеззараживают паром под давлением 2,0 кГс/см2 (0,2 МПа) - при температуре 132 ± 2 °С, в течение 60 мин.
8.3. Обеззараживание проб проводят в соответствии с МУ 3.5.5.1034-01 «Обеззараживание исследуемого материала, инфицированного бактериями I - IV групп патогенности, при работе методом ПЦР». Порядок обеззараживания проб и режимы дезактивации при постановке ПЦР представлены в прилож. 4 и 5.
8.4. При возникновении контаминации (получении повторных положительных результатов в отрицательных контролях, а также при тестировании контрольных смывов) в помещениях проводят мероприятия по ликвидации контаминации. Объем мероприятий зависит от масштаба контаминации, определяемого результатами исследования смывов (прилож. 6).
Проведение ПЦР-исследований до завершения деконтаминационных мероприятий не допускается.
9. Проведение внутрилабораторного контроля
9.1. Внутрилабораторный контроль проводят с периодичностью, зависящей от объема выполняемой работы. Периодичность определяется руководителем лаборатории.
9.2. Контроль осуществляют путем исследования шифрованных «положительных» и «отрицательных» проб. В качестве «положительных» могут использоваться образцы, искусственно контаминированные НК, или уже ранее исследованные пробы, хранившиеся не более 1 недели при температуре минус 20 °С. В этих пробах определяют НК тех же возбудителей, что и при первичном исследовании. В качестве «отрицательных» применяют образцы, не содержащие НК возбудителей инфекционных заболеваний, например, транспортная среда, ДНК-буфер.
9.3. Количество проб должно быть достаточным для оценки работы сотрудников и выявления контаминированных участков лаборатории.
9.4. Для выявления возможной контаминации лаборатории нуклеиновыми кислотами контроль проводят путем взятия смывов с поверхностей (прилож. 6).
Приложение 1
Принципиальная схема размещения ПНР-лаборатории
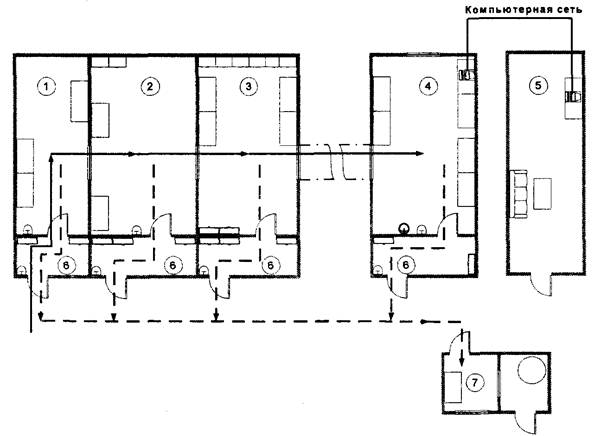
Обозначения:
1 - зона приема, разбора и первичной обработки материала;
2 - зона подготовки проб и выделения НК;
3 - зона приготовления реакционных смесей, проведения ОТ и ПЦР;
4 - зона детекции результатов методом электрофореза и ГиФА;
5 - комната анализа результатов;
6 - предбокс;
7 - комната обеззараживания материала;
![]() -
раковина;
-
раковина;![]() - автоклав,
- автоклав,![]() - окно, шлюз;
- окно, шлюз;
![]() -
устройство для слива воды после влажной уборки помещения;
-
устройство для слива воды после влажной уборки помещения;
![]() -
шкафы в предбоксах (для одежды) и боксах;
-
шкафы в предбоксах (для одежды) и боксах;
![]() -
движение исследуемого материала;
-
движение исследуемого материала;
![]() -
движение отработанного материала.
-
движение отработанного материала.
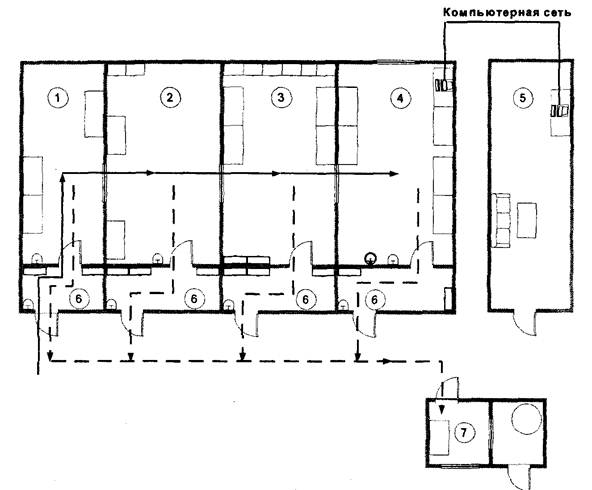
Условные обозначения: те же.
Приложение 2
Примерное размещение оборудования в рабочих зонах ПЦР-лаборатории
Для обработки материала
1. Бокс биологической безопасности III класса защиты (допускается использование бокса 2 ШНЖ, например, фирмы «Изотоп» и др.) или бокса биологической безопасности II класса защиты.
2. Центрифуга для пробирок объемом 5 - 100 мл.
3. Центрифуга/вортекс.
4. Микроцентрифуга до 16000 g для микроцентрифужных пробирок объемом 1,5 мл.
5. Твердотельный термостат для пробирок объемом 1,5 мл с диапазоном рабочих температур 25 - 100 °С.
6. Вакуумный отсасыватель медицинский с колбой-ловушкой.
7. Отдельный набор автоматических пипеток переменного объема.
8. Одноразовые полипропиленовые микроцентрифужные пробирки с завинчивающимися или плотно закрывающимися крышками объемом 1,5 мл.
9. Одноразовые наконечники для пипеток переменного объема с аэрозольным барьером до 200 и до 1000 мкл.
10. Одноразовые наконечники для пипеток переменного объема до 200 мкл.
11. Штативы для наконечников, микропробирок объемом 1,5 мл.
12. Холодильник с камерами, поддерживающими температуру от 2 до 8 °С, минус 20 °С и минус 70 °С (при необходимости длительного хранения материала).
13. Емкость с дезинфицирующим раствором.
Для выделения НК
1. Бокс биологической безопасности II или III класса биозащиты.
2. Центрифуга/вортекс.
3. Микроцентрифуга от 12 до 16000 g для микроцентрифужных пробирок объемом 1,5 мл.
4. Твердотельный термостат для пробирок объемом 1,5 мл с диапазоном рабочих температур 25 - 100 °С.
5. Вакуумный отсасыватель медицинский с колбой-ловушкой.
6. Отдельный набор автоматических пипеток переменного объема.
7. Одноразовые полипропиленовые завинчивающиеся или плотно закрывающиеся пробирки объемом 1,5 мл.
8. Одноразовые наконечники для пипеток переменного объема с аэрозольным барьером до 200 и до 1000 мкл.
9. Одноразовые наконечники для пипеток переменного объема до 200 мкл.
10. Штативы для наконечников, микропробирок на 1,5 мл.
11. Холодильник с камерами, поддерживающими температуру от 2 до 8 °С, минус 20 °С.
Для проведения обратной транскрипции и амплификации
1. Бокс биологической безопасности II класса или настольный бокс с бактерицидной лампой.
2. Амплификатор.
3. Отдельный набор автоматических пипеток переменного объема.
4. Одноразовые полипропиленовые пробирки для амплификации объемом 0,5 (0,2) мл.
5. Одноразовые наконечники для пипеток переменного объема с аэрозольным барьером до 100 мкл, свободные от РНКаз.
6. Штативы для наконечников, микропробирок на 0,5 (0,2) мл.
7. Холодильник с камерами, поддерживающими температуру от 2 до 8 °С, минус 20 °С.
8. Емкость для сброса отработанных расходных материалов.
Для электрофоретического анализа продуктов ПЦР
1. Камера для горизонтального электрофореза.
2. Источник постоянного тока с напряжением 150 - 460 В.
3. Ультрафиолетовый трансиллюминатор с кабинетом для просмотра гелей.
4. Видеосистема с цифровой видеокамерой для регистрации результатов.
5. Компьютер (должен быть связан через компьютерную сеть с компьютером, располагающимся в чистой зоне и предназначенным для анализа результатов электрофореза).
6. Аквадистиллятор.
7. Микроволновая печь для плавления агарозы.
8. Колба коническая из термостойкого стекла для плавления агарозы объемом 250 мл.
9. Мерный цилиндр объемом 1 л.
10. Штатив для микропробирок на 0,5 мл.
11. Отдельная автоматическая пипетка 10 - 40 мкл.
12. Одноразовые наконечники для пипеток переменного объема до 200 мкл в штативе.
13. Холодильник с камерой, поддерживающей температуру от 2 до 8 °С.
14. Емкость для сброса отработанных расходных материалов.
15. Пластиковая емкость объемом 5 л для дезактивации буфера и гелей, содержащих бромид этидия.
Для гибридизационно-ферментной детекции продуктов ПЦР
1. Термостат планшетный, поддерживающий температуру 37 °С.
2. Вошер (не обязательно).
3. Планшетный спектрофотометр.
4. Компьютер (должен быть связан через компьютерную сеть с компьютером, располагающимся в чистой зоне и предназначенным для анализа результатов гибридизации).
5. Восьмиканальная пипетка до 200 мкл.
6. Отдельный набор одноканальных автоматических пипеток переменного объема.
7. Одноразовые наконечники для пипеток переменного объема.
8. Мерный цилиндр объемом 1 л.
9. Холодильник с камерой, поддерживающей температуру от 2 до 8 °С.
10. Емкость для сброса отработанных расходных материалов.
Приложение 3
Использование средств индивидуальной защиты в рабочих зонах ПЦР-лаборатории
|
Этап ПЦР-анализа (рабочая зона) |
ВирусыI группы |
Вирусы II группы |
Чума, сап, мелиоидоз |
Глубокие микозы |
Бруцеллез, туляремия, сибирская язва |
Риккетсиозы |
Холера |
|||||
|
КГЛ, ТОРС, ГЛПС, ОГЛ |
Другие |
|||||||||||
|
I. Блок для работы с инфицированными животными |
||||||||||||
|
Прием, разбор, первичная обработка клинического материала от больных с неясной этиологией (не исключая наличия вирусов I группы) |
В условиях максимально изолированных лабораторий ИСИЗ или боксы биологической безопасности III класса + защитная одежда IV типа + РП |
|||||||||||
|
Прием, разбор, первичная обработка: - клинического материала от больных с подозрением на ООИ; - проб объектов окружающей среды |
ИСИЗ1) или БББ III класса + IV тип + РП2) |
при наличии возможности устанавливают бокс биологической безопасности (БББ) II или III класса |
||||||||||
|
I тип |
II тип |
I тип |
I тип |
II тип |
II тип |
IV тип + РП |
||||||
|
Подготовка проб, выделение нуклеиновых кислот |
ИСИЗ или БББ III класса + IV тип + РП |
бокс биологической безопасности II класса |
||||||||||
|
I тип |
II тип |
I тип |
I тип |
II тип |
II тип |
IV тип + РП |
||||||
|
II. Боксированное помещение (микробиологический бокс с предбоксом) |
||||||||||||
|
Прием, разбор, первичная обработка материала |
ИСИЗ или БББ III класса + IV тип + РП |
бокс биологической безопасности II класса |
||||||||||
|
I тип |
IV тип + респиратор + РП |
IV тип + РП + респиратор (мелиоидоз) |
IV тип + РП + респиратор |
IV тип + РП |
IV тип + РП + респиратор |
IV тип + РП |
||||||
|
бокс биологической безопасности III класса |
||||||||||||
|
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
||||||
|
при отсутствии бокса биологической безопасности |
||||||||||||
|
I тип |
II тип |
I тип |
I тип |
II тип |
II тип |
IV тип + РП |
||||||
|
Подготовка необеззараженных проб, выделение нуклеиновых кислот |
ИСИЗ или БББ III класса + IV тип + РП |
бокс биологической безопасности II класса |
||||||||||
|
I тип |
IV тип + респиратор + РП |
IV тип + РП + респиратор (мелиоидоз) |
IV тип + респиратор + РП |
IV тип + РП |
IV тип + респиратор + РП |
IV тип + РП |
||||||
|
бокс биологической безопасности III класса |
||||||||||||
|
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
IV тип + РП |
||||||
|
Подготовка обеззараженных проб, выделение нуклеиновых кислот |
Отсутствуют регламентированные способы обеззараживания |
БББ II класса |
Отсутствуют регламентированные способы обеззараживания |
БББ II класса |
Отсутствуют регламентированные способы обеззараживания |
БББ II класса |
||||||
|
IV тип + РП |
IV тип + РП |
IV тип + РП |
||||||||||
|
Проведение обратной транскрипции и ПЦР-амплификации (необеззараженные пробы) |
ИСИЗ или БББ III класса + IV тип + РП |
бокс биологической безопасности II класса |
||||||||||
|
IV тип + респиратор + РП |
IV тип + респиратор + РП |
IV тип + РП + респиратор (мелиоидоз) |
IV тип + респиратор + РП |
IV тип + РП |
IV тип + респиратор + РП |
IV тип + РП |
||||||
|
при отсутствии бокса биологической безопасности |
||||||||||||
|
1тип |
IV тип + респиратор + РП |
IV тип + РП + респиратор (мелиоидоз) |
IV тип + респиратор + РП |
IV тип + РП |
IV тип + респиратор + РП |
IV тип + РП |
||||||
|
Проведение обратной транскрипции и ПЦР-амплификации (обеззараженные пробы) |
Отсутствуют регламентированные способы обеззараживания |
ПЦР-бокс |
Отсутствуют регламентированные способы обеззараживания |
ПЦР-бокс |
Отсутствуют регламентированные способы обеззараживания |
ПЦР-бокс |
||||||
|
IV тип + РП |
IV тип + РП |
IV тип + РП |
||||||||||
|
Учет результатов методом электрофореза или ГиФА |
при наличии возможности устанавливают ПЦР-бокс |
|||||||||||
|
ИСИЗ или БББ III класса -НУ тип + РП |
I тип (при наличии БББ II класса + IV тип + РП + респиратор) |
IV тип + РП + респиратор |
IV тип + РП |
IV тип + РП + респиратор |
IV тип + РП |
IV тип + РП + респиратор |
IV тип + РП |
|||||
Примечания: 1) ИСИЗ - изолирующие средства индивидуальной защиты (пневмокостюмы или их аналоги);
2) РП - резиновые или латексные перчатки.
Приложение 4
Обеззараживание исследуемого материала
1. Материал, подозрительный на зараженность бактериями I - II групп патогенности, не образующими споры.
1.2. Обеззараживание проб, подозрительных на зараженность возбудителем холеры: пробы исследуемого материала обеззараживают путем их прогревания при 100 °С в течение 30 мин.
2. Материал, подозрительный на зараженность бактериями, образующими споры (Bacillus anthracis).
Исследуемый материал в количестве 0,1 мл засевают в пробирки с 0,9 мл бульона Хоттингера, рН 7,2 ± 0,1 и инкубируют с аэрацией при 37 °С в течение 2,5 ч. Добавляют пенициллин до конечной концентрации 1000 ед/мл и инкубируют при 37 °С в течение 15 мин. Затем прогревают на водяной бане 10 мин при температуре 100 °С, после чего 100 мкл обработанных, как описано выше, образцов переносят в пробирки объемом 1,5 мл, добавляют лизирующий раствор (по п. 1.1) и инкубируют 15 мин при 65 °С.
Приложение 5
Режимы дезактивации при постановке ПЦР
1. Дезактивация буфера и гелей, содержащих бромид этидия
1.1. Первый способ.
Необходимые реагенты для обработки 1 л буфера и гелей: 0,5 М перманганат калия - 1 л; 2,5 М соляная кислота - 1 л; 2,5 М NaOH - 1 л.
Порядок работы: отработанные гели и буфер из камеры помещают в пластиковую емкость на 5 л с плотно завинчивающейся крышкой. Добавляют 1 объем 0,5 М раствора калия перманганата и затем 1 объем 2,5 М соляной кислоты. Аккуратно перемешивают и оставляют при комнатной температуре на 4 - 6 ч. Добавляют 1 объем 2,5 М натрия гидроксида, аккуратно перемешивают. Сбрасывают нейтрализованные реактивы в канализацию.
1.2. Второй способ.
Необходимые реагенты: стеклянная колонка емкостью на 1 - 2 л; активированный уголь.
Порядок работы: заполнить колонку активированным углем и пропускать отработанный буфер через нее небольшими порциями. Дезактивированный раствор можно сливать в канализацию. Гели дезактивировать первым способом.
2. Дезактивация исследуемого материала и выделенных НК
2.1. При отсутствии проходного автоклава клинический материал, выделенные НК подвергают обеззараживанию в одноразовых пластиковых емкостях путем замачивания в дезинфицирующем растворе (режим обеззараживания согласно приложению 1 к СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)».
2.2. По истечении времени экспозиции дезинфицирующий раствор сливают, открытую емкость с обработанным материалом упаковывают в плотный термостойкий пакет и относят в автоклавную для последующего обеззараживания паром под давлением.
2.4. После обеззараживания паром под давлением пакет с инактивированным материалом выносят в контейнер для мусора с последующим вывозом на полигон бытовых отходов.
2.5. При наличии проходного автоклава клинический материал собирают в одноразовые термостойкие пластиковые емкости (либо термостойкие пакеты) и обеззараживают, как указано в п. 2.3.
3. Дезактивация пробирок с ампликонами, наконечников, перчаток
3.1. Пробирки с ампликонами, наконечники, перчатки, ветошь для обработки поверхностей в ПЦР-боксе после 1-го этапа амплификации (в случае выполнения двухэтапной ПЦР с вложенными праймерами) из зоны проведения ПЦР собирают в одноразовые пластиковые емкости и выносят в зону детекции результатов для последующей инактивации.
3.2. В зоне детекции результатов наконечники, пробирки с ампликонами (с предварительно открытыми крышками), перчатки, ветошь после окончания работы погружают на 1 ч в одноразовую пластиковую емкость, содержащую 5 %-ный раствор хлорамина Б или 0,2 %-ный раствор ДП-2Т.
3.3. По истечении времени экспозиции дезинфицирующий раствор сливают, открытую емкость с обработанным материалом помещают в плотный термостойкий пакет для последующего обеззараживания материала паром под давлением 2,0 кГс/см2 (0,2 МПа), при температуре 132 ± 2 °С, в течение 60 мин.
3.4. После обеззараживания пакет с инактивированным материалом выносят в контейнер для мусора с последующим вывозом на полигон бытовых отходов.
4. Обработка рабочей одежды
4.1. Рабочую одежду сотрудников лаборатории маркируют индивидуально и в соответствии с зональным распределением, ее смену проводят не реже одного раза в неделю. В зоне детекции результатов желательно использовать одноразовую рабочую одежду, которую обрабатывают способом, описанным в разделе 3.
4.2. Стирку рабочей одежды сотрудников проводят в прачечной организации или в лаборатории. Не допускается одновременно производить стирку рабочей одежды разных зон.
4.3. Сдачу «грязной» и выдачу «чистой» рабочей одежды производят с соблюдением поточности и разделяют во времени.
4.4. Рабочую одежду сотрудников подвергают замачиванию в емкостях с дезинфицирующим раствором (0,1 %-ный раствор ДП-2Т в течение 60 - 120 мин, 0,5 %-ный раствор хлорамина Б в течение 30 мин) при норме расхода средства 5 л на 1 кг сухого белья. Емкость закрывают крышкой. По окончанию дезинфекции белье складывают в клеенчатые мешки. Стирку проводят со стиральным порошком при температуре 95 - 100 °С.
4.5. Защитные очки, сменную обувь сотрудников дезинфицируют 1 %-ным раствором хлорамина Б или 0,2 %-ным раствором ДП-2Т (2-кратное протирание). Остатки раствора удаляют ветошью, смоченной водой, и проводят обеззараживание ультрафиолетовым излучением влажных поверхностей в течение 1 ч.
Приложение 6
Действия при контаминации лаборатории нуклеиновыми кислотами
1. Сотрудников, проводящих мероприятия по деконтаминации, обеспечивают одноразовыми халатами, шапочками, бахилами и перчатками, одноразовой ветошью, емкостями для приготовления необходимых количеств моющих и дезинфицирующих растворов.
2. Каждую зону лаборатории обрабатывают сотрудники, работающие в ней.
3. Для обработки каждой зоны используют новый набор уборочного инвентаря.
4. Каждую зону лаборатории разбивают на участки уборки, например:
- участок 1 - бокс биологической безопасности и оборудование внутри него;
- участок 2 - внешние поверхности бокса биологической безопасности;
- участок 3 - шкафы для расходного материала;
- участок 4 - холодильники для хранения реактивов, образцов проб;
- участок 5 - оборудование, которое используют в работе, но стоит вне бокса биологической безопасности;
- участок 6 - поверхности помещения (стены, окна, батареи, потолок, двери и т.д.);
- участок 7 - пол.
5. Обработку проводят от участка к участку последовательно. Каждый участок обрабатывают отдельной ветошью. Перед обработкой персонал надевает одноразовую одежду, бахилы, шапочки, перчатки; готовит моющие и дезинфицирующие растворы.
6. Поверхности каждого участка вначале обрабатывают моющим раствором для удаления жировых загрязнений, после чего остатки моющего средства удаляются ветошью, смоченной водой.
9. Мероприятия, описанные в п.п. 7 и 8, повторяют еще раз.
10. Каждый последующий этап обработки проводят в новой одноразовой одежде (халат, шапочка, бахилы, перчатки) с использованием новой ветоши. Для удаления остатков нанесенных на поверхность дезинфицирующих средств ветошь тщательно прополаскивают в чистой воде, обрабатываемую поверхность протирают несколько раз. После каждого этапа обработки ветошь утилизируют.
11. По завершению деконтаминации берут повторные смывы, которые исследуют на наличие НК возбудителей инфекционных заболеваний, диагностика которых наиболее часто осуществляется в данной лаборатории, а также на выявление НК возбудителей, имеющих короткие - менее 300 п.н. - специфические продукты амплификации (длина специфического фрагмента указана в инструкциях к тест-системе).
12. Для проведения смывов стерильный зонд с ватным тампоном смачивают в ТЕ-буфере (10 mM Tris, 1 mM ЭДТА) и вращательными движениями протирают рабочие поверхности оборудования, мебели дверных ручек, косяков, телефонов и т.п., особое внимание уделяя помещениям совместного посещения работников зоны детекции продуктов амплификации и других сотрудников лаборатории (столовая, санузел и т.п.). После взятия смыва зонд вращают в течение 10 - 15 с в пробирке типа «эппендорф» с 300 - 400 мкл ТЕ-буфера, избегая разбрызгивания раствора, и, отжав избыток жидкости о стенки пробирки, удаляют.
13. В случае получения в образцах смывов положительных результатов ПЦР-анализа обработку повторяют.
14. Загрязненный расходный материал (пробирки, наконечники и т.п.) утилизируют.
Приложение 7
Взятие материала на исследование
1. Взятие материала производят согласно инструктивно-методическим документам, регламентирующим выполнение исследований для каждого вида возбудителя инфекций и в соответствии с СП 1.3.1285-03 «Безопасность работы с микроорганизмами I - II групп патогенности (опасности)».
2. С целью предотвращения повреждения ДНК-мишеней возможно использование транспортных сред различного состава в зависимости от вида исследуемого материала. При необходимости длительного хранения и транспортирования, при отсутствии низкотемпературных холодильников используют специальную транспортную среду ESP. Исследуемый материал может храниться в среде ESP при комнатной температуре (20 - 30 °С) в темном месте в течение 10 дней
- транспортная среда № 1: NaCl 137 мМ, КСl 2,7 мМ, NaH2РО4 10 мМ, K2HPO4 2 мМ, сыворотка крупного рогатого скота 20 %;
- транспортная среда № 2: сахароза 0,218 М, КН2РО4 0,0038 М, К2НРО4 0,0072 М, БСА 1 %;
- транспортная среда ESP: саркозил 1 %; ЭДТА 0,05 М; свободная от нуклеаз проназа Е 1 мг/мл.
3. Взятие биотического материала.
3.1. Кровь. Использование плазмы крови допустимо для проведения качественных и количественных исследований, использование сыворотки крови - только для проведения качественных исследований методом ПЦР.
Взятие материала. Для получения плазмы забор крови производят натощак из локтевой вены одноразовой иглой (диаметр 0,8 - 1,1 мм) в одноразовый шприц объемом 5 мл или специальную вакуумную систему типа «Venoject» (с ЭДТА), «Vacuett®» (сиреневые крышки - 6 % ЭДТА). При взятии в шприц кровь из него аккуратно (без образования пены) переносят в одноразовую пластиковую пробирку с антикоагулянтом (6 %-ный раствор ЭДТА в соотношении 1:20 или 3,8 %-ный раствор цитрата Na в соотношении 1:9). Гепарин в качестве антикоагулянта использовать нельзя! Пробирку закрывают крышкой и аккуратно переворачивают несколько раз (для перемешивания с антикоагулянтом).
Для получения сыворотки забор крови проводят натощак из локтевой вены одноразовой иглой (диаметр 0,8 - 1,1 мм) в одноразовый шприц объемом 5 мл или в стеклянную пробирку типа Vacuette® без антикоагулянта. При взятии в шприц кровь из него аккуратно (без образования пены) переносят в одноразовую стеклянную пробирку.
Предварительная обработка проб. Плазму крови получают центрифугированием пробирок с цельной кровью при 800 - 1600 g (3000 об/мин) в течение 20 мин при комнатной температуре. Затем отбирают плазму в количестве не менее 1 мл отдельными наконечниками с аэрозольным барьером (пастеровскими пипетками) в стерильные пробирки объемом 1,5 мл.
Для получения сыворотки пробирки с кровью отстаивают при комнатной температуре в течение 30 мин до полного образования сгустка. После чего сгусток обводят пастеровской пипеткой и оставляют при комнатной температуре до образования сыворотки. По другому варианту кровь со сгустком центрифугируют при 800 - 1600 g (3000 об/мин) в течение 10 мин при комнатной температуре. Затем сыворотку в количестве 1 мл переносят отдельными наконечниками с аэрозольным барьером (пастеровскими пипетками) в стерильные пробирки объемом 1,5 мл.
Условия хранения материала и предварительно обработанных проб. Образцы цельной крови:
- при температуре 2 - 25 °С - в течение 6 ч с момента взятия материала для количественного определения нуклеиновых кислот; в течение 12 ч - для качественного определения нуклеиновых кислот;
- при температуре 2 - 8 °С - в течение 1 суток для качественного определения ДНК/РНК инфекционных агентов.
Недопустимо замораживание образцов цельной крови!
Образцы плазмы и сыворотки:
- при температуре 2 - 8 °С - в течение 5 суток;
- при температуре минус 70 °С - длительно.
Допускается только однократное замораживание-оттаивание материала, поэтому образцы плазмы или сыворотки для длительного хранения желательно разлить небольшими (0,1 - 0,2 мл) порциями в отдельные стерильные пробирки объемом 1,5 мл.
Условия транспортирования материала и предварительно обработанных проб. Транспортирование клинического материала и предварительно обработанных проб осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом.
Образцы крови:
- при температуре 2 - 8 °С - в течение 6 ч с момента взятия материала для количественного определения нуклеиновых кислот; в течение 12 ч - для качественного определения нуклеиновых кислот.
Образцы плазмы и сыворотки:
- при температуре 2 - 8 °С - в течение 3 суток;
- в замороженном виде - в течение 1 суток.
3.2. Моча. Взятие материала. Для анализа отбирают первую порцию утренней мочи в количестве не меньше 20 - 40 мл в специальный сухой стерильный флакон или сухую стерильную пробирку.
Предварительная обработка проб. Взбалтывают флакон с мочой. Переносят 10 - 20 мл мочи в центрифужные пробирки объемом 20 - 40 мл с завинчивающейся крышкой и центрифугируют 10 мин при 10000 g (12000 об/мин). Используя вакуумный отсасыватель с колбой-ловушкой, полностью удаляют супернатант, не захватывая осадок. К осадку добавляют транспортную среду № 2 (см. п. 2) до конечного объема 0,2 мл, тщательно перемешивают содержимое на вортексе.
Условия хранения материала и предварительно обработанных проб.
Нативные и предварительно обработанные образцы мочи:
- при температуре 2 - 8 °С - в течение 1 недели;
- при температуре минус 20 °С - в течение 2 месяцев;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала и предварительно обработанных проб. Транспортирование клинического материала и предварительно обработанных проб осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 1 суток;
- в замороженном виде - в течение 1 суток.
3.3. Фекалии. Взятие материала. Используют пробы фекалий массой (объемом) примерно 1 - 3 г (1 - 3 мл). Исследование мазков неинформативно из-за низкого содержания в них возбудителей. Фекалии забирают из предварительно продезинфицированного горшка или подкладного судна. Пробу в количестве 1 г (примерно) отдельным наконечником с аэрозольным барьером или одноразовыми лопатками переносят в специальный стерильный флакон.
Предварительная обработка проб. При исследовании нативных фекалий без предшествующего замораживания готовят фекальную суспензию (при водянистой консистенции фекалий в виде прозрачной жидкости фекальную суспензию не готовят).
Приготовление фекальной суспензии. В соответствующее пробам количество микроцентрифужных пробирок (объемом 1,5 мл) вносят 0,9 мл фосфатного буфера (или стерильного изотонического раствора натрия хлорида). Состав фосфатного буфера: NаСl 137 мМ, KCl 2,7 мМ, NаН2РО4 10 мМ, К2НРО4 2 мМ; рН 7,5 + 0,2. В каждую пробирку отдельным наконечником с аэрозольным барьером (или одноразовыми лопатками) вносят 0,1 г (0,1 мл) фекалий и тщательно ресуспендируют на вортексе до образования гомогенной суспензии.
При невозможности исследования материала в течение суток и/или необходимости длительного хранения к 10 - 20 %-ной суспензии фекалий в фосфатном буфере (или стерильном изотоническом растворе натрия хлорида) добавляют глицерин в конечной концентрации 10 - 15 %. Подготовленные таким образом пробы замораживают только после тщательной гомогенизации и экспозиции с глицерином в течение 30 - 40 мин.
Приготовление бактериальной фракции фекалий для выявления бактериальных агентов. Для приготовления бактериальной фракции фекалий используют фекалии водянистой консистенции, свежеприготовленную суспензию фекалий или суспензию, подвергавшуюся замораживанию с глицерином. Пробирки с суспензией (водянистыми фекалиями) центрифугируют при 3000 g (5000 об/мин) в течение 5 мин. Отдельным наконечником с аэрозольным барьером из каждой пробирки отбирают надосадочную жидкость и переносят в микроцентрифужные пробирки объемом 1,5 мл. Затем центрифугируют при 10000 g (12000 об/мин) в течение 15 мин. Осадок ресуспендируют в 0,2 мл фосфатного буфера (стерильного изотонического раствора натрия хлорида).
Приготовление осветленного экстракта фекалий для выявления вирусных агентов (ТОРС). Для приготовления осветленного экстракта фекалий используют фекалии водянистой консистенции, свежеприготовленную суспензию фекалий или суспензию, подвергавшуюся замораживанию с глицерином. Взвесь фекалий интенсивно гомогенизируют на вортексе. Осветляют полученную суспензию путем центрифугирования при 10000 g (12000 об/мин) в течение 5 мин. Супернатант (0,1 мл) смешивают с отрицательным контрольным образцом (50 %-ная сыворотка крови крупного рогатого скота, разведенная фосфатно-солевым буфером, состав которого указан выше) (0,1 мл) в соотношении 1:1 и используют непосредственно для выделения РНК. При необходимости хранения супернатант отбирают в отдельную одноразовую пробирку.
Условия хранения материала и предварительно обработанных проб.
Образцы нативных фекалий:
- при температуре 2 - 8 °С - в течение 1 суток.
Фекальная суспензия с глицерином, бактериальная фракция и осветленный фекальный экстракт:
- при температуре минус 20 °С - в течение 1 недели;
- при температуре минус 70 °С - длительно.
Допускается только однократное замораживание-оттаивание материала.
Условия транспортирования материала и предварительно обработанных проб. Транспортирование клинического материала и предобработанных проб осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом.
Образцы нативных фекалий:
- при температуре 2 - 8 °С - в течение 1 суток.
Предварительно обработанные пробы:
- в замороженном виде - в течение 1 суток.
3.4. Спинномозговая жидкость (ликвор). Взятие материала. Спинномозговую жидкость получают путем прокола поясничной, субокципитальной области или мозговых желудочков одноразовыми пункционными иглами. Взятие ликвора в количестве не менее 0,5 - 1 мл проводят в одноразовые пластиковые пробирки объемом 1,5 мл.
Предварительная обработка проб. Не требуется.
Условия хранения материала:
- при температуре 2 - 8 °С - в течение 1 суток;
- при температуре минус 20 °С - в течение 1 месяца;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 6 ч;
- в замороженном виде - в течение 1 суток.
3.5. Биопсийный и аутопсийный материал. Взятие материала. Микробиоптат (пунктат)/микроаутоптат помещают в микропробирки с закручивающимися крышками или пробирки объемом 1,5 мл с защелкой, содержащие 0,1 мл физиологического раствора или транспортной среды. Макробиоптат/макроаутоптат помещают в контейнер с физиологическим раствором или транспортной средой № 2 (см. п. 2).
Предварительная обработка проб. Микробиоптаты (пунктаты)/микроаутоптаты печени, селезенки и т.д., помещенные в микропробирки с закручивающимися крышками или пробирки объемом 1,5 мл с защелкой, содержащие 0,1 мл транспортной среды № 2 (см. п. 2), предварительной обработки не требуют. Далее выделение нуклеиновых кислот проводят согласно инструкции комплекта для выделения.
Макробиоптаты/макроаутоптаты. При выявлении вирусных агентов кусочки ткани массой 0,1 - 1 г помещают в охлажденную фарфоровую ступку и добавляют охлажденный изотонической раствор объемом 0,5 - 1 мл. Измельчают стерильными ножницами с последующим растиранием пестиком. Через ватный тампон отбирают надосадочную жидкость (0,1 - 0,2 мл) стерильным наконечником с аэрозольным барьером в стерильные микропробирки.
При выявлении бактериальных агентов процесс подготовки макробиоптатов/макроаутоптатов аналогичен, только ступку и изотонический раствор не охлаждают.
По другому способу биоптат непосредственно перед выделением нуклеиновых кислот помещают в жидкий азот, затем аккуратно измельчают его пестиком в предварительно охлажденной жидким азотом фарфоровой ступке. Взвешивают 100 мг кусочков ткани и растирают их в ступке в жидком азоте до порошка. Затем для выделения РНК порошок переносят в гомогенизатор и следуют инструкции по выделению РНК. Для выделения ДНК к полученному порошку добавляют равный объем стерильного физиологического раствора (0,1 мл), тщательно перемешивают и отбирают необходимый объем материала, согласно инструкции для выделения ДНК.
Фарфоровая посуда, а также гомогенизаторы должны быть предварительно обработаны хромпиком и простерилизованы. При гомогенизации нескольких образцов необходимо после каждой пробы протирать поверхность стола 0,2 %-ным раствором ДП-2Т, затем водой и 70 %-ным этиловым спиртом и менять перед обработкой следующей пробы перчатки.
Условия хранения материала. Образцы биопсийного и аутопсийного материала, предназначенного для выделения РНК:
- при температуре 2 - 8 °С - в течение 1 суток;
- при температуре минус 70 °С - длительно.
Образцы биопсийного и аутопсийного материала, предназначенного для выделения ДНК:
- при температуре 2 - 8 °С - в течение 1 суток;
- при температуре минус 20 °С - в течение 1 недели;
при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 6 ч;
- в замороженном виде - в течение 1 суток (только для материала, предназначенного для выделения ДНК).
3.6. Мокрота. Взятие материала. Взятие материала осуществляют в количестве не менее 0,5 мл в одноразовые градуированные стерильные флаконы (пробирки) с широким горлом и завинчивающимися крышками объемом не менее 50 мл.
Предварительная обработка проб. Перед выделением нуклеиновых кислот необходимо провести разжижение мокроты, используя раствор «Муколизин» (Nа2НРО4, 77,4 мМ, NаН2РО4, 22,6 мМ, β-МЭ, 99,4 мМ, 5 %-ный азид натрия в конечной концентрации 0,05 %). В емкость с мокротой добавляют «Муколизин» в соотношении 5:1 (5 частей «Муколизина» к 1 части мокроты), ориентируясь по градуировке емкости. В процессе разжижения мокроты (20 - 30 мин) емкость периодически встряхивают. Затем автоматической пипеткой, используя наконечник с фильтром, отбирают 1 мл разжиженной мокроты, помещают в пробирку с завинчивающейся крышкой или в микроцентрифужную пробирку с защелкой на 1,5 мл и центрифугируют при 8000 g (10000 об/мин) в течение 10 мин. В случае исследования на бактериальные агенты полностью удаляют надосадочную жидкость с помощью вакуумного отсасывателя с колбой-ловушкой, осадок ресуспендируют в фосфатном буфере, доводя общий объем пробы до 0,1 мл. При исследовании на наличие вирусных агентов после центрифугирования отдельным наконечником с аэрозольным барьером отбирают 0,2 мл надосадочной жидкости в отдельную микроцентрифужную пробирку объемом 1,5 мл.
Условия хранения материала и предварительно обработанных проб:
- при температуре 2 - 8 °С - в течение 1 суток;
- при температуре минус 20 °С - в течение 1 недели;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 6 ч;
- в замороженном виде - в течение 1 суток.
3.7. Бронхо-альвеолярный лаваж или промывные воды бронхов. Взятие материала. Взятие материала осуществляют в одноразовые, плотно завинчивающиеся пробирки объемом 50 мл.
Предварительная обработка проб. Промывные воды бронхов или бронхо-альвеолярный лаваж перемешивают встряхиванием (вращением) пробирки. Автоматической пипеткой, используя наконечник с фильтром, отбирают 1 мл клинического материала, помещают в пробирку с завинчивающейся крышкой или пробирку с защелкой на 1,5 мл и центрифугируют при 7000 g (10000 об/мин) в течение 10 мин. Затем в случае исследования на бактериальные агенты аккуратно с помощью вакуумного отсасывателя с колбой-ловушкой отбирают супернатант, оставив 0,1 мл надосадочной жидкости. При исследовании на наличие вирусных агентов после центрифугирования отдельным наконечником с аэрозольным барьером отбирают 0,2 мл надосадочной жидкости в отдельную микроцентрифужную пробирку объемом 1,5 мл.
Условия хранения материала и предварительно обработанных проб:
- при температуре 2 - 8 °С - в течение 1 суток;
- при температуре минус 20 °С - в течение 1 недели;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 6 ч;
- в замороженном виде - в течение 1 суток.
3.8. Мазки из полости носа. Взятие материала. Мазки (слизь) берут сухими стерильными ватными тампонами. Тампон вводят легким движением по наружной стенке носа на глубину 2 - 3 см до нижней раковины. Затем тампон слегка опускают книзу, вводят в нижний носовой ход под нижнюю носовую раковину, делают вращательное движение и удаляют вдоль наружной стенки носа. После взятия материала тампон (рабочую часть зонда с ватным тампоном) помещают в стерильную одноразовую пробирку с транспортной средой № 2 (см. п. 2). Погрузив рабочую часть зонда в транспортную среду, вращают зонд в течение 10 - 15 с, избегая разбрызгивания раствора. Вынимают зонд из раствора, прижимая его к стенке пробирки, и, отжав избыток жидкости, удаляют зонд и закрывают пробирку.
Предварительная обработка проб. Не требуется.
Условия хранения материала:
- при комнатной температуре - в течение 6 ч;
- при температуре 2 - 8 °С - в течение 1 недели;
- при температуре минус 20 °С - в течение 1 месяца;
- при температуре минус 70 °С - длительно.
Допускается только однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 1 суток;
- в замороженном виде - в течение 1 суток.
3.9. Мазки из ротоглотки. Взятие материала. Мазки берут сухими стерильными ватными тампонами вращательными движениями с поверхности миндалин, небных дужек и задней стенки ротоглотки. После взятия материала тампон (рабочую часть зонда с ватным тампоном) помещают в стерильную одноразовую пробирку с транспортной средой № 2 (см. п. 2). Погрузив рабочую часть зонда в транспортную среду, вращают зонд в течение 10 - 15 с, избегая разбрызгивания раствора. Вынимают зонд из раствора, прижимая его к стенке пробирки, и, отжав избыток жидкости, удаляют зонд и закрывают пробирку.
Предварительная обработка проб. Не требуется.
Условия хранения материала:
- при комнатной температуре - в течение 6 ч;
- при температуре 2 - 8 °С - в течение 1 недели;
- при температуре минус 20 °С - в течение 1 месяца;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 1 суток;
- в замороженном виде - в течение 1 суток.
3.10. Смывы из полости носа. Взятие материала. Взятие материала производят в положении больного сидя с отклоненной назад головой. Для получения смыва из полости носа в оба носовых хода поочередно с помощью зонда или одноразового шприца вводят по 3 - 5 мл теплого стерильного изотонического раствора натрия хлорида. Промывную жидкость из обоих носовых ходов собирают через воронку в одну стерильную пробирку. Не допускается повторное использование воронки без предварительного обеззараживания паром под давлением.
Предварительная обработка проб. Не требуется.
Условия хранения материала:
- при температуре 2 - 8 °С - в течение 6 ч;
- при температуре минус 20 °С - в течение 1 недели;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 6 ч;
- в замороженном виде - в течение 1 суток.
3.11. Смывы из ротоглотки. Взятие материала. Перед взятием смывов из ротоглотки проводят предварительное полоскание полости рта водой. После этого проводят тщательное полоскание ротоглотки (в течение 10 - 15 с) 8 - 10 мл изотонического раствора натрия хлорида. Жидкость собирают через воронку в стерильную пробирку. Не допускается повторное использование воронки без предварительного обеззараживания паром под давлением.
Предварительная обработка проб. Не требуется.
Условия хранения материала:
- при температуре 2 - 8 °С - в течение 6 ч;
- при температуре минус 20 °С - в течение 1 недели;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование клинического материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С - в течение 6 ч;
- в замороженном виде - в течение 1 суток.
3.12. Пунктат бубона. Взятие материала. Взятие материала производят стерильным шприцем. Если бубон имеет сохранившуюся кожу (невскрывшийся бубон), то ее протирают предварительно спиртом. Пункцию бубона производят как в его центре, так и на периферии. Из вскрывшегося бубона материал забирают в местах с сохраненной тканью, а также берут отделяемое бубона. Исследуемый материал в количестве 0,1 - 0,3 мл помещают в пробирку с транспортной средой № 2 или ESP (см. п. 2).
Предварительная обработка проб. Не требуется.
Условия хранения материала:
- при температуре 2 - 8 °С - в течение 1 суток;
- при температуре минус 20 °С - в течение 1 месяца;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С или в замороженном виде - в течение 1 суток.
3.13. Везикулы, пустулы. Взятие материала. Перед взятием материала кожные элементы очищают ватным тампоном, смоченным эфиром или спиртом, затем прокалывают их у основания стерильной иглой или тонким капилляром пастеровской пипетки. Для ускорения поступления материала элемент сверху надавливают пинцетом. Корку или верхнюю часть везикул отделяют от кожи иглой, скальпелем. Исследуемый материал помещают в пробирку с транспортной средой № 2 или ESP (см. п. 2).
Предварительная обработка материала, условия хранения и транспортирования - как в п. 3.12.
4. Пробы из объектов окружающей среды.
Пробы окружающей среды транспортируют в лабораторию в течение не более 2 - 3 ч при температуре не выше 20 °С; если нет возможности транспортирования образцов, их хранят при температуре минус 20 °С (в течение 6 мес).
Предварительная обработка проб. Твердые пищевые продукты в количестве 1 - 10 г помещают в стерильную ступку, добавляют 0,9 %-ный раствор натрия хлорида в соотношении 1:10 и растирают до гомогенного состояния. Отстаивают и через ватный тампон отбирают надосадочную жидкость, из которой проводят выделение ДНК. Жидкие пищевые продукты в объеме 0,2 мл переносят в микроцентрифужную пробирку объемом 1,5 мл для выделения ДНК.
Условия хранения материала:
- при температуре 2 - 8 °С - в течение 1 суток;
- при температуре минус 20 °С - в течение 1 месяца;
- при температуре минус 70 °С - длительно.
Допускается лишь однократное замораживание-оттаивание материала.
Условия транспортирования материала. Транспортирование материала осуществляют в специальном термоконтейнере с охлаждающими элементами или в термосе со льдом:
- при температуре 2 - 8 °С или в замороженном виде - в течение 1 суток.
4.2. Клещи, комары и эктопаразиты (вши и блохи). Взятие материала. После взятия и доставки материала в лабораторию комаров, клещей, блох и вшей усыпляют эфиром до обездвижения, нанося каплю эфира на ватно-марлевую пробку. После определения вида и пола материал может быть объединен в пулы в зависимости от вида, пола, места и даты сбора и помещен в сухие чистые пробирки объемом 1,5 мл.
Группировку проб осуществляют в соответствии с МУ 3.1.1027- 01 «Сбор, учет и подготовка к лабораторному исследованию кровососущих членистоногих - переносчиков возбудителей природно-очаговых инфекций». При исследовании на чуму в одну пробу включают по 20 - 30 (не более 50) блох или мелких клещей, вшей. Иксодовых клещей при исследовании на чуму и другие природно-очаговые инфекции исследуют отдельно по фазам развития и в одну пробу берут пивших самок не более трех, голодных - до 30; нифм пивших - до 15, голодных - до 50; личинок пивших - до 30. При исследовании на туляремию в одну пробу объединяют до 50 имаго иксодовых клещей, 50 - 100 нифм и 100 - 200 личинок. Блох, гамазовых клещей, вшей исследуют до 100 особей в пробе. Из кровососущих двукрылых группируют пробы, включая в одну до 100 комаров, до 250 мошек и 20 - 25 слепней. При исследовании на арбовирусные инфекции комаров объединяют в пулы по 50 - 100 экземпляров. При необходимости проводят исследования отдельных особей.
Предварительная обработка проб:
- клещей помещают в микроцентрифужные пробирки объемом 1,5 мл, куда вносят 1 мл 96 %-ного этанола, встряхивают на вортексе и центрифугируют в течение 3 - 5 с при 2000 g (5000 об/мин) для удаления капель с крышки пробирки;
- с помощью вакуумного отсасывателя отдельными наконечниками для каждой пробы удаляют спирт из пробирки;
- вносят в пробирку 1 мл 0,15 М раствора хлорида натрия, встряхивают пробирку и осаждают капли с крышки пробирки на микроцентрифуге в течение 3 - 5 с при 2000 g (5000 об/мин);
- с помощью вакуумного отсасывателя отдельными наконечниками для каждой пробы удаляют раствор хлорида натрия из пробирки;
- переносят клещей в стерильную фарфоровую чашку, добавляют 0,7 мл 0,15 М раствора хлорида натрия и гомогенизируют пробу;
- наконечником с аэрозольным барьером переносят пробу в микроцентрифужную пробирку объемом 1,5 мл и центрифугируют при 3000 об/мин в течение 1 мин для осветления пробы.
РНК и ДНК выделяют из 0,1 мл надосадочной жидкости.
При выделении РНК и ДНК из комаров, блох и вшей используют данную методику обработки проб за исключением этапов отмывки в 96 %-ном этаноле и 0,15 М растворе хлорида натрия. Насекомых и комаров сразу гомогенизируют в стерильной ступке в 0,15 М растворе хлорида натрия.
Условия хранения материала и предварительно обработанных проб. Материал после разбора и формирования проб:
- при температуре минус 20 °С в течение 1 месяца;
- при температуре минус 70 °С или в сосуде Дюара с жидким азотом длительно.
Обработанный материал (после гомогенизации и осветления) хранится длительно при температуре минус 70 °С или в сосуде Дьюара с жидким азотом.
Допускается только однократное замораживание-оттаивание материала.
4.3. Почва, трава, фураж, подстилка. Взятие проб. Пробы почвы с мест вероятного обсеменения патогенными микроорганизмами (мест вынужденного убоя скота, стоянок и водопоя животных) берут в количестве 20 - 30 г на глубине до 15 см, на территории скотомогильников - на глубине до 2 м с помощью почвенных буров. При этом верхний слой почвы (2 - 3 см) снимают.
Пробы фуража берут из поверхностного слоя - не менее 400 г на 4 м2 поверхности при незатаренном типе хранения. Из брикетированного корма срезают верхний слой брикета. Отбор проб проводят сухим стерильным пробным щупом. Пробы грубых кормов (сено, солома) берут из разных мест скирды при помощи ножниц и пинцета из расчета одна проба (40 г) на 4 м2 площади скирды. Отобранные навески сена и соломы измельчают при помощи ножниц и пинцета на листе бумаги, затем помещают в банки. Зеленую массу, срезанную ножницами, помещают пинцетом в пробирку или в банку.
Предварительная обработка проб. К исследуемому материалу добавляют 0,9 %-ный раствор натрия хлорида 1:10, тщательно перемешивают в течение 15 мин, отстаивают в течение 10 мин для оседания крупных частиц. Надосадочную жидкость дробно центрифугируют: первоначально в течение 2 - 3 мин при 5000 об/мин, затем супернатант центрифугируют в течение 15 мин при 12000 об/мин. Осадок ресуспендируют в 0,2 - 0,5 мл дистиллированной воды.
Условия хранения и транспортирования - как в п.4.1.
4.4. Вода, стоки, смывы. Взятие проб. Водопроводную воду и воду из поверхностных водоемов для исследования берут в количестве 1 л на одну пробу в двух объемах по 500 мл в стерильную посуду с непромокаемой пробкой. Из водопроводных кранов отбор проб воды производят после предварительного обжигания их спиртовым факелом и спуска воды в течение 10 мин при полном открытии крана.
Хозяйственно-бытовые сточные воды отбирают для исследования двумя способами: в объеме 1 л в двух емкостях по 500 мл или тампонами, приготовленными из марлевых салфеток размером 10 × 15 см в 10 - 15 слоев. Последние закрепляют у места забора воды, через 1 сутки помещают в стерильную банку, содержащую физиологический раствор.
Смывы с поверхностей берут стерильными ватными тампонами или марлевыми салфетками. Перед взятием смывов тампоны или салфетки смачивают стерильным физиологическим раствором. После взятия смыва тампон (салфетку) погружают в емкость с физиологическим раствором.
Предварительная обработка проб. Из отобранных образцов переносят по 125 мл в 4 центрифужных стакана объемом 250 мл с завинчивающимися крышками и центрифугируют в течение 15 мин при 12000 об/мин. После чего осадок в каждом стакане ресуспендируют в 0,2 мл физиологического раствора. Полученные суспензии переносят в микроцентрифужную пробирку объемом 1,5 мл и центрифугируют при 8000 g (12000 об/мин) в течение 1 мин. Надосадочную жидкость отбирают наконечником с аэрозольным барьером в микропробирку объемом 1,5 мл. Для выделения ДНК используют 0,1 - 0,2 мл надосадочной фракции.
Условия хранения и транспортирования - как в п. 4.1.