Государственное санитарно-эпидемиологическое
нормирование
Российской Федерации
Федеральная
служба по надзору в сфере защиты прав потребителей
и благополучия человека
3.1. ЭПИДЕМИОЛОГИЯ, ПРОФИЛАКТИКА
ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ
Неспецифическая профилактика гриппа
и других острых респираторных инфекций
Методические рекомендации
МР 3.1.0140-18
Москва • 2019
1. Разработаны Федеральной службой по надзору в сфере защиты прав потребителей и благополучия человека (Е.Б. Ежлова, А.А. Мельникова, Е.П. Игонина), ФБУЗ «Федеральный центр гигиены и эпидемиологии» Роспотребнадзора (Н.С. Морозова, Е.А. Черепанова), ФБУН «Центральный научно-исследовательский институт эпидемиологии» Роспотребнадзора (В.Г. Акимкин, В.В. Малеев, С.Б. Яцышина), ФБУН «Нижегородский научно-исследовательский институт эпидемиологии и микробиологии им. академика И.Н. Блохиной» Роспотребнадзора (Е.И. Ефимов, Е.Е. Кузоватова, В.И. Ершов), ФБУН «Научно-исследовательский институт дезинфектологии» Роспотребнадзора (Н.В. Шестопалов, Т.В. Гололобова, Л.Г. Пантелеева, А.Ю. Скопин, Т.Н. Шестопалова, Л.С. Федорова, А.С. Белова), ФГБОУ ВО «Петрозаводский государственный университет» (Л.В. Рубис), ФБУН «Екатеринбургский научно-исследовательский институт вирусных инфекций» Роспотребнадзора (А.В. Алимов, Ю.А. Захарова, С.С. Смирнова, Н.Н. Жуйков, И.А. Мальчиков), ФГБУ «Научно-исследовательский институт гриппа им. А.А. Смородинцева» Минздрава России (А. В. Васин, Д.А. Лиознов, Л.М. Цыбалова, Д.М. Даниленко, Е.А. Смородинцева, Л.С. Карпова, И.И. Токи), ФГБУ «Национальный исследовательский центр эпидемиологии и микробиологии имени почетного академика Н.Ф. Гамалеи» Минздрава России (А.Л. Гинцбург, А.В. Пронин), ФГБУН «Федеральный исследовательский центр питания, биотехнологии и безопасности пищи» (В.А. Тутельян, Д.Б. Никитюк, А.В. Погожева, X.X. Шарафетдинов, О.А. Плотникова, В.В. Пилипенко, Р.И. Алексеева), ГБУЗ «Самарский областной центр медицинской профилактики» (А.В. Муравец), ФБУН «Санкт-Петербургский научно-исследовательский институт эпидемиологии и микробиологии им. Пастера» Роспотребнадзора (Л.В. Лялина, М.А. Бичурина, Л.Р. Ишрефова), ФБУН «Новосибирский научно-исследовательский институт гигиены» Роспотребнадзора (И.И. Новикова, В.Н. Михеев), Управлением Роспотребнадзора по Тюменской области (А.Н. Летюшев).
2. Утверждены Руководителем Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Главным государственным санитарным врачом Российской Федерации А.Ю. Поповой 10 декабря 2018 года.
СОДЕРЖАНИЕ
|
УТВЕРЖДАЮ Руководитель Федеральной службы _______________________ А.Ю. Попова 10 декабря 2018 г. |
3.1.
ЭПИДЕМИОЛОГИЯ. ПРОФИЛАКТИКА
ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ
Неспецифическая
профилактика гриппа
и других острых респираторных инфекций
Методические рекомендации
МР 3.1.0140-18
1. Область применения
1.1. Настоящие методические рекомендации содержат информацию об основных принципах неспецифической профилактики гриппа и других острых респираторных инфекций (далее - ОРИ), порядке и правилах ее организации и проведения.
1.2. Настоящие методические рекомендации предназначены для специалистов органов и организаций Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, медицинских организаций (далее - МО), руководителей и персонала всех видов образовательных организаций (далее - ОО), организаций с длительным пребыванием контингента и других организаций вне зависимости от рода деятельности, сотрудников социально ориентированных общественных организаций, работающих в сфере формирования здорового образа жизни (далее - ЗОЖ).
2. Общие положения
2.1. Грипп и острые респираторные вирусные инфекции (далее - ОРВИ) ежегодно занимают ведущие позиции в структуре инфекционной патологии в Российской Федерации, сохраняя стабильно высокое ранговое место в рейтинге экономического ущерба.
2.2. ОРИ могут вызвать вирусы, бактерии и грибы. Жизнеспособность возбудителей ОРИ вне организма человека зависит от их строения и условий окружающей среды - влажности, температуры инсоляции и других факторов.
2.3. Среди возбудителей ОРВИ наиболее распространены вирусы гриппа (Influenza virus А, В, С), респираторно-синцитиальный вирус (РС-вирус, Human respiratory syncytial virus), риновирусы (Rhinovirus A, В, С), вирусы парагриппа 1 - 4 (Human parainfluenza virus 1 - 4), коронавирусы (Coronavirus 229Е, ОС43, NL63, HKUI), метапневмовирус (Human metapneumovirus), бокавирус (Primate bocaparvovirus 1), аденовирусы (Human mastadenovirus В, С, E).
Вирусы гриппа имеют преимущественно сферическую форму, содержат сегментированную однонитевую РНК, связанную с белками нуклеопротеина, окружены двухслойной липидной оболочкой, в связи с чем чувствительны к эфиру и хлороформу, но устойчивы к фенолам. В воздухе помещений при температуре 22 °С вирус гриппа может сохранять жизнеспособность на протяжении нескольких часов. Устойчивость вируса возрастает по мере снижения влажности воздуха. В высушенном виде он может выживать от 3 до 10 дней. На изделиях из тканей (полотенца, носовые платки) вирус может сохраняться до 11 суток. Повышение температуры снижает жизнеспособность вируса: при температуре 56 °С вирус гриппа погибает через 30 минут, при температуре 70 °С - через 5 секунд. Вирусы гриппа чувствительны ко всем основным группам дезинфицирующих средств.
2.3.2. PC-вирусы содержат однонитевую РНК, представляют собой сферические частицы с филаментами, имеющие двухслойную липопротеиновую оболочку. PC-вирус слабо устойчив к действию факторов окружающей среды: на коже выживает не более 20 минут, на текстильных платках - 45 минут. В экспериментальных условиях при искусственной контаминации поверхностей вирус сохранял жизнеспособность в течение 6 часов. PC-вирус чувствителен к колебаниям температуры окружающей среды и действию большинства дезинфицирующих средств.
2.3.3. Метапневмовирус имеет вирионы разнообразной формы, сходное с PC-вирусом строение генома, сформированное молекулой РНК, и липопротеиновую оболочку, содержащую гликопротеиды. В экспериментальных условиях при искусственной контаминации поверхностей из пластика метапневмовирус сохранял жизнеспособность до 48 часов. Чувствителен ко всем дезинфицирующим средствам.
2.3.4. Вирусы парагриппа имеют разнообразную форму, содержат однонитевую РНК, покрыты двухслойной липопротеиновой оболочкой. Вирусы парагриппа имеют низкую жизнеспособность в окружающей среде, термолабильны. При 50 °С вирусы парагриппа погибают через 45 минут. Устойчивость вирусов парагриппа возрастает по мере снижения влажности воздуха. Вирусы парагриппа чувствительны ко всем дезинфицирующим средствам.
2.3.5. Коронавирусы представляют собой сферические по форме частицы, содержат однонитевую РНК, защищенную нуклеокапсидом, имеют липопротеиновую оболочку. Устойчивы к действию факторов окружающей среды, выдерживают изменения кислотности (pH от 3 до 11,8). Чувствительны к растворителям липидов, четвертичным аммониевым соединениям, спиртам, фенолам и другим дезинфицирующим средствам.
2.3.6. Аденовирусы содержат двухцепочечную молекулу ДНК, покрытую белковым капсидом формы икосаэдра, не имеют наружной липопротеиновой оболочки. Аденовирусы устойчивы в окружающей среде: при комнатной температуре сохраняют жизнеспособность в воздухе до 2 недель, на предметах обихода в высушенном виде - более 8 дней, длительно сохраняются в воде. Аденовирусы высокоустойчивы к низким температурам, но чувствительны к действию высоких температур: при 60 °С инактивируются в течение 2 минут. Аденовирусы относятся к группе средних по устойчивости к дезинфицирующим средствам вирусов, инактивируются при ультрафиолетовом облучении, при pH 10,5, но не чувствительны к хлороформу и эфиру.
2.3.7. Риновирусы имеют белковый капсид формы икосаэдра, содержат однонитевую РНК положительной полярности, не имеют липопротеиновой оболочки, в связи с чем не чувствительны к растворителям липидов. Чувствительны к кислым значениям среды (при pH 3 инактивируются через 30 минут), высокочувствительны к колебаниям температуры среды. Риновирусы относятся к группе устойчивых к дезинфицирующим средствам вирусов. Высокой вирулицидной активностью в отношении риновирусов обладают хлорактивные дезинфицирующие средства, надкислоты, альдегиды (кроме глиоксаля).
2.3.8. Бокавирусы округлой формы, образованы белковым капсидом, содержащим однонитевую молекулу ДНК, не имеют наружной липидной оболочки, в связи с чем не чувствительны к хлороформу, эфиру и другим органическим растворителям. Бокавирус в высушенном виде сохраняется более года. Обладает высокой термоустойчивостью, не погибает в водном растворе даже при 60 °С в течение 1 часа. Сохраняет жизнеспособность при значениях pH 3 - pH 9 в течение часа. Бокавирус относится к группе устойчивых в окружающей среде и устойчивых к дезинфицирующим средствам. Высокой вирулицидной активностью в отношении бокавирусов обладают хлорактивные дезинфицирующие средства, надкислоты, альдегиды (кроме глиоксаля).
2.4. Среди бактериальных возбудителей ОРИ эпидемическую опасность представляют Mycoplasma pneumoniae, Chlamydia pneumoniae (или Chlamydophila pneumoniae), условно-патогенные бактерии - Streptococcus pneumoniae, Haemophilus influenzae и другие (Staphylococcus aureus, Klebsiella pneumoniae). Помимо ОРИ сходные механизмы и пути передачи возбудителей, принципы неспецифической профилактики имеют бактериальный менингит, коклюш и некоторые другие инфекции, в связи с чем данные рекомендации могут быть актуальны и для них.
2.4.1. Mycoplasma pneumoniae - возбудитель острых инфекций верхних и нижних дыхательных путей (может вызывать вспышки микоплазменной пневмонии), не имеет клеточной стенки, в связи с чем очень чувствительна к высушиванию, воздействию ультрафиолетового излучения и другим физическим воздействиям. Большинство штаммов погибает при температуре 45 - 55 °С в течение 15 минут. Микоплазмы чувствительны ко всем дезинфицирующим средствам.
2.4.2. Chlamydia pneumoniae (или Chlamydophila pneumoniae) - возбудитель острых инфекций верхних и нижних дыхательных путей (может вызывать вспышки хламидийной пневмонии), лишена клеточной стенки. Малоустойчива во внешней среде, к действию физических и химических факторов. При 40 °С может сохраняться в течение суток. Хламидии чувствительны ко всем дезинфицирующим средствам.
2.4.3. Streptococcus pneumoniae - пневмококк (может вызывать пневмонию и менингиты) - шаровидные диплококки, многие имеют мощную полисахаридную капсулу. Принадлежат к слабоустойчивым во внешней среде микроорганизмам, особенно чувствительны к солнечным лучам и высушиванию, теряют жизнеспособность при 55 °С через 10 минут. Однако при высушивании в белковой среде (кровь, гной, мокрота) сохраняет жизнеспособность до 2 месяцев, в молоке - в течение часа. Пневмококки чувствительны ко всем дезинфицирующим средствам.
2.4.4. Haemophilus influenzae - гемофильная палочка (может вызывать пневмонию и менингиты) представляет собой мелкие неподвижные палочки, многие штаммы образуют капсулу. Слабоустойчива во внешней среде, погибает под воздействием солнечных лучей, температуры выше 55 °С, высушивания. Гемофильная палочка чувствительна ко всем дезинфицирующим средствам.
2.5. Источниками возбудителей ОРИ являются больные люди и носители возбудителей инфекций.
Больной ОРИ наиболее контагиозен (заразен) в остром периоде (первые 5 - 7 дней болезни, протекающей в том числе в легкой или бессимптомной форме), максимальная концентрация возбудителя в верхних дыхательных путях достигается на 2 - 3-й день болезни. Дети, особенно младшего возраста, контагиозны более длительный период (до 10 дней). Раннее (в первые 48 часов после появления первых признаков болезни) назначение противовирусных препаратов способствует существенному снижению длительности периода, в который больной является источником возбудителя инфекции.
2.6. Распространение возбудителей ОРИ происходит воздушнокапельным, воздушно-пылевым и контактно-бытовым путем. При кашлевом движении в окружающую среду выделяется до 500 тысяч аэрозольных частиц разного размера, при чихании - до 2 миллионов. Мелкие частицы аэрозоля остаются в воздушной среде, задерживаясь на пылевых частицах, крупные - оседают на различных поверхностях объектов среды.
2.7. В восприимчивый организм человека возбудители ОРИ проникают при дыхании (с мелкодисперсным аэрозолем) либо заносятся через слизистые оболочки носоглотки, ротоглотки и конъюнктиву глаз загрязненными при контакте с инфицированными поверхностями руками.
2.8. Заболеваемость ОРИ зависит от активности того или иного возбудителя в разные сезоны и годы, от количества восприимчивого к нему населения разных возрастов, плотности населения и интенсивности контактов среди населения. Повышение заболеваемости, как правило, наблюдается с начала осени и продолжается до конца весны, что обусловлено циркуляцией разных возбудителей, часто нескольких одновременно, особенно среди детей.
2.8.1. Среди наиболее важных показателей, определяющих начало сезона повышенной заболеваемости ОРИ отмечаются следующие:
- превышение эпидемических порогов еженедельной суммарной заболеваемости гриппом и ОРВИ как по всему населению, так и в отдельных возрастных группах;
- еженедельное увеличение частоты лабораторного обнаружения вирусов гриппа и/или других ОРВИ в рамках рутинного надзора;
- наличие совместной положительной динамики как показателей заболеваемости, так и частоты лабораторной диагностики в наблюдаемом городе (округе, субъекте Российской Федерации);
- появление и увеличение числа больных тяжелыми острыми респираторными инфекциями (далее - ТОРИ) той же этиологии, которая была выявлена в рамках традиционного мониторинга за возбудителями.
2.9. Заболеваемость детского населения ОРВИ как минимум в 3 раза выше заболеваемости совокупного населения страны. При этом максимальная заболеваемость наблюдается в возрастных группах 1 - 2 года и 3 - 6 лет.
2.10. Дети, посещающие дошкольные образовательные организации (далее - ДОО), переносят ОРИ в среднем 4 - 8 раз в год, взрослые - 2 - 3 раза в год. В контингентах часто болеющих детей эпизоды ОРИ регистрируются от 10 до 12 раз в год.
2.11. Наибольшему риску заражения подвергаются люди, по роду своей деятельности часто контактирующие с большим количеством людей, в том числе с больными ОРИ (работники здравоохранения, образования, сферы услуг, транспорта и др.).
2.12. К группам наибольшего риска развития осложнений при гриппе и других ОРВИ относятся беременные женщины, дети в возрасте от 6 месяцев до 5 лет, пожилые люди и лица любого возраста, имеющие некоторые хронические заболевания, такие как заболевания сердечнососудистой системы, органов дыхания, а также метаболические нарушения (сахарный диабет, ожирение).
2.13. К территориям риска завоза и быстрого распространения гриппа и ОРВИ можно отнести, прежде всего, территории крупных городов с аэропортами, имеющие интенсивное международное сообщение и высокую плотность населения.
С учетом того, что эпидемически актуальные штаммы вирусов гриппа формировались наиболее часто в юго-восточной Азии, особое внимание следует уделить городам, имеющим прямое авиасообщение с Китайской Народной Республикой и другими странами юго-восточной Азии, независимо от времени года. Известно, что во многих странах данного региона грипп и другие ОРВИ не имеют выраженной сезонности и циркулируют круглогодично.
В настоящее время по результатам эпидемиологических наблюдений территориями высокого риска начала сезонных эпидемий гриппа являются субъекты Северо-Западного, Дальневосточного, Сибирского и Уральского федеральных округов, территориями среднего риска - субъекты, относящиеся к Приволжскому и Центральному федеральным округам; субъекты Северо-Кавказского и Южного федеральных округов являются территориями минимального риска начала сезонных эпидемий гриппа и ОРВИ.
3. Основные принципы неспецифической
профилактики гриппа и ОРИ
3.1. Неспецифическая профилактика включает мероприятия в отношении источника возбудителя инфекции и механизма передачи (изоляция больных, прерывание путей передачи возбудителя, защита лиц, находящихся в контакте с больным), а также мероприятия по повышению устойчивости восприимчивого организма к возбудителям ОРИ.
3.2. Организация мероприятий неспецифической профилактики гриппа и ОРИ среди населения проводится путем информирования и обучения населения способам укрепления защитных сил организма (в первую очередь детей), профилактике хронических заболеваний, являющихся факторами риска неблагоприятного исхода гриппа, и мероприятиям, прерывающим передачу возбудителей инфекций в периоды подъема заболеваемости.
3.3. Во время подъема заболеваемости ОРИ обеспечивается контроль за соблюдением санитарно-гигиенических и противоэпидемических мероприятий в 00, организациях социального обслуживания в стационарной и полустационарной формах, МО, а также среди контингентов, относящихся к профессиональным группам риска повышенной заболеваемости гриппом и ОРВИ.
3.4. Руководителям всех организаций вне зависимости от организационно-правовой формы рекомендуется принимать меры по профилактике гриппа и ОРИ в коллективе.
3.5. Профилактические (противоэпидемические) мероприятия должны проводиться в обязательном порядке среди населения, относящегося к группам риска1, на территориях повышенного риска заболеваемости во время эпидемического подъема заболеваемости гриппом и ОРВИ.
________
1 Приказ Минздрава России от 21.03.2014 № 125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям».
3.6. Проведение неспецифической профилактики позволяет снизить заболеваемость гриппом и ОРИ среди населения, включая лиц, относящихся к группам риска, предотвращать вспышки в организованных коллективах и случаи неблагоприятного исхода гриппа и пневмонии.
4. Мероприятия, повышающие устойчивость организма
к возбудителям ОРИ
4.1. Формирование представления о ЗОЖ у граждан обеспечивается путем проведения мероприятий, направленных на информирование граждан о факторах риска для их здоровья с мотивацией населения на ЗОЖ.
Понятие «здоровый образ жизни» включает в себя:
- здоровое (оптимальное) питание - питание, которое обеспечивает рост, нормальное развитие и жизнедеятельность человека, способствует укреплению его здоровья и профилактике хронических неинфекционных заболеваний (далее - ХНИЗ);
- достаточную физическую активность, дифференцированную по возрастным группам для лиц без клинических противопоказаний (прилож. 1) или индивидуально подбираемую специалистами лечебной физкультуры для лиц, имеющих ХНИЗ;
- отсутствие поведенческих факторов риска - курения, пагубного потребления алкоголя, наркотических веществ и психотропных средств без назначения врача.
4.2. Укрепление здоровья населения осуществляется в том числе путем профилактики заболеваний, обусловленных неполноценным и несбалансированным питанием. Оценка пищевого статуса при проведении профилактических мероприятий помогает выявить и скорректировать нарушения питания.
4.2.1. Пищевой (алиментарный, питательный, нутритивный, трофологический) статус - стандартный интегральный показатель, характеризующий поступление пищевых веществ (пищевой анамнез или фактическое питание), состав тела и обменные процессы на уровне целостного организма.
4.2.2. Оценка пищевого статуса является одной из главных технологий контроля за состоянием здоровья, физического развития и адаптационного потенциала здорового и больного человека. Проводится на основе сравнения результатов мониторинга параметров, характеризующих структуру, функцию и адаптационные резервы организма с нормативными величинами с учетом возраста, пола, воздействия факторов окружающей среды, сопутствующих заболеваний и др. (прилож. 2).
4.2.3. Для адекватной оценки пищевого статуса при проведении профилактических мероприятий используется система многоуровневой оценки нарушений пищевого статуса и риска развития алиментарнозависимых заболеваний, которая включает в себя:
- физикальный осмотр с оценкой проявлений белково-энергетической недостаточности (БЭН) и недостаточности микронутриентов (витаминов, макро- и микроэлементов);
- анализ фактического питания, пищевых привычек и предпочтений, включая оценку индивидуального профиля потребления пищевых веществ и энергии с использованием компьютерных программ, позволяющих оценить риск развития алиментарно-зависимых заболеваний с учетом возраста, пола, уровня физической активности и др.;
- оценку компонентного состава тела с использованием как стандартных антропометрических, так и высокотехнологичных методов исследования: биоимпедансометрии, компьютерной томографии и др.;
- оценку метаболического статуса с использованием метода непрямой респираторной калориметрии: основной обмен, дыхательный коэффициент, приближенный баланс азота и расчет скоростей окисления различных макронутриентов;
- исследование биохимических маркеров пищевого статуса, которые позволяют выявить доклинические формы нарушений пищевого статуса, не проявляющиеся клиническими симптомами и не выявляемые методами функциональной диагностики.
4.2.4. Соблюдение правил здорового питания и рационального потребления питьевой воды хорошего качества позволяет не только обеспечить организм необходимым количеством энергии, пищевых и биологически активных веществ, но и сохранить и укрепить здоровье, повысить адаптационный потенциал организма (прилож. 3).
4.3. Для повышения адаптационного потенциала организма могут быть использованы композиции природных биологически активных веществ, получаемых из растительного, животного или минерального сырья, обладающих выраженным влиянием на основные регуляторные и метаболические процессы организма человека и восполняющие дефицит каких-либо веществ в организме (витаминов, макро- и микроэлементов, ПНЖК и др.); препараты, с помощью которых можно ликвидировать недостаток эссенциальных (незаменимых) элементов, разрешенные к применению и зарегистрированные на территории Российской Федерации в установленном порядке.
4.4. Закаливание организма - система процедур, способствующих повышению сопротивляемости организма к неблагоприятным воздействиям внешней среды, выработке условно-рефлекторных реакций терморегуляции с целью ее совершенствования. При закаливании вырабатывается устойчивость организма к охлаждению и тем самым к так называемым простудным и некоторым другим заболеваниям. Закаливание организма не только повышает устойчивость к респираторным инфекциям (через иммунную систему и системы адаптации вне зависимости от конкретного возбудителя), но и способствует общему оздоровлению организма, более быстрому психофизическому развитию детей.
4.4.1. Основными принципами закаливания являются регулярность (систематичность) и постепенность с учетом возраста, индивидуальных особенностей человека и сочетание закаливания с комплексным оздоровлением. Основными и самыми действенными средствами являются воздействие естественных сил природы: солнца, воздуха и воды (прилож. 4).
4.4.2. Резкие изменения образа жизни, в том числе начало проведения закаливающих процедур и др., нецелесообразно предпринимать в периоды подъема респираторных инфекций и во время болезни.
5. Использование медикаментозных средств
неспецифической профилактики
5.1. Использование медикаментозных средств неспецифической профилактики гриппа и ОРВИ направлено на защиту восприимчивого организма.
5.2. Применение медикаментозных средств для профилактики гриппа и других ОРВИ не заменяет вакцинацию против гриппа, а является вспомогательным методом предупреждения заболевания.
5.3. Химиопрофилактика подразделяется на сезонную и экстренную.
5.3.1. Сезонная химиопрофилактика проводится в предэпидемический период с целью повышения устойчивости организма человека к респираторным вирусам во время максимальной вероятности заболевания и подразумевает прием противовирусных препаратов в течение определенного периода или всего эпидемического сезона.
5.3.2. Экстренная химиопрофилактика подразумевает назначение противовирусных лекарственных препаратов лицу после контакта с больным или при его нахождении в очаге инфекции.
Постконтактная профилактика рекомендована в первые 48 часов после контакта с больным гриппом (подтвержденным лабораторно или с подозрением на грипп). Больной считается контагиозным (заразным), а контакт с ним опасным во временном интервале между 24 часами до начала клинических проявлений гриппа и до окончания клинических проявлений.
Продолжительность внутриочаговой профилактики колеблется от 2 дней при прекращении контакта с источником инфекции до 5 - 7 дней, если контакт сохраняется.
5.4. Применение с профилактической целью противовирусных и иммуномодулирующих препаратов, включая препараты интерферонов и препараты класса индукторы интерферонов, должно проводиться строго по назначению врача и под его контролем. Список рекомендуемых препаратов представлен в прилож. 5.
5.5. Ряд медикаментозных средств оказывает прямое противовирусное действие на ограниченный круг возбудителей ОРВИ, в этой связи для экстренной профилактики нужно применять этиотропные средства, когда известен (или с высокой вероятностью предполагается) возбудитель инфекции, чувствительный к данному препарату.
5.6. Химиопрофилактика гриппа ингибиторами нейраминидазы рекомендуется только в особых случаях в связи с риском возникновения устойчивости возбудителя. Их применение с профилактической целью показано лицам с риском развития осложненных форм заболевания, имевшим контакт с больным гриппом (подтвержденным лабораторно) или подозрением на грипп, а также сотрудникам и подопечным лицам в организациях с длительным пребыванием контингента во время вспышек гриппа.
Группы риска:
- люди в возрасте 65 лет и старше;
- дети в возрасте до 2 лет;
- беременные женщины и женщины в течение двух недель после родов;
- больные хроническими заболеваниями (хронические заболевания органов дыхания, в том числе бронхиальная астма, хронические заболевания сердца, почек, печени или неврологические заболевания, сахарный диабет, гемоглобинопатии, иммуносупрессии, ожирение (индекс массы тела (далее - ИМТ) ≥ 35) и др.).
5.7. Для неспецифической профилактики гриппа и ОРВИ могут использоваться адаптогены растительного происхождения (фармацевтические или официнальные препараты, включенные в действующее издание Государственной фармакопеи Российской Федерации или другие документы, утвержденные Фармакопейным комитетом Минздрава России, и имеющие обязательный характер для врачей и фармацевтов) (прилож. 6).
5.8. Для неспецифической профилактики гриппа и ОРВИ также могут быть использованы другие препараты с доказанной профилактической эффективностью, разрешенные к применению в установленном порядке на территории Российской Федерации.
5.9. Важным направлением неспецифической профилактики гриппа и ОРИ является элиминационная терапия, направленная на снижение числа вирусных и бактериальных агентов на слизистых оболочках верхних дыхательных путей в эпидемически опасные периоды путем промывания носа различными способами.
Ирригационная терапия усиливает первую линию защиты - мукоцилиарную функцию мерцательного эпителия, с одной стороны, а с другой - обеспечивает снижение уровня патогенной микрофлоры на слизистых, тем самым минимизируя возможность адгезии возбудителей к слизистой оболочке респираторного тракта. Во время подъема заболеваемости гриппом и ОРВИ могут применяться ирригационные препараты, увлажняющие слизистую оболочку носа (солевые растворы самостоятельного или промышленного изготовления).
5.10. В качестве неспецифической профилактики респираторных инфекций может использоваться ароматерапия - ингаляционное воздействие натуральных эфирных масел, обладающих выраженными бактерицидными, антисептическими, противовоспалительными свойствами, улучшающее качественный состав микрофлоры верхних дыхательных путей и их проходимость, повышающее местный иммунитет.
6. Использование барьерных средств предотвращения
передачи возбудителей ОРИ воздушно-капельным путем
6.1. Для предотвращения передачи возбудителей ОРИ воздушно-капельным путем во время подъема заболеваемости используют барьерные способы, которые могут эффективно предотвращать выброс частиц аэрозоля в окружающую среду больным человеком и служить средством защиты здоровых.
6.2. Характеристики медицинских масок и респираторов - барьерных средств предотвращения передачи возбудителей ОРИ воздушно-капельным путем и правила их использования представлены в прилож. 7.
7. Применение средств и методов дезинфекции
7.1. Для профилактики ОРИ, особенно в период подъема заболеваемости, используют физические средства дезинфекции (механическая очистка, проветривание, воздействие высокой температуры, ультрафиолетовое излучение и др.), химические средства дезинфекции и их комбинации.
7.2. Физические средства дезинфекции.
7.2.1. Воздух в помещениях следует обеззараживать с использованием физических средств дезинфекции с помощью оборудования, разрешенного для этой цели, и/или химических средств в соответствии с технологиями и режимами обработки, изложенными в нормативных и методических документах, руководствах по эксплуатации и инструкциях по применению конкретного дезинфекционного оборудования и дезинфицирующих средств (ДС).
Для обеззараживания воздуха применяют следующие технологии:
- воздействие ультрафиолетовым излучением с помощью открытых и комбинированных бактерицидных облучателей (включая импульсные установки), применяемых в отсутствие людей, закрытых облучателей, в том числе рециркуляторов, позволяющих проводить обеззараживание воздуха в присутствии людей;
- воздействие аэрозолями дезинфицирующих средств в отсутствие людей с помощью специальной распыливающей аппаратуры (генераторы аэрозолей) при проведении дезинфекции по типу заключительной и при проведении генеральных уборок;
- применение бактериальных фильтров, в том числе фильтров как встроенных в систему вентиляции, так и в виде специальных установок;
- возможно использование других технологий и оборудования, разрешенных к применению в Российской Федерации в установленном порядке.
7.2.2. Обеззараживание посуды (столовой, чайной), предметов индивидуального пользования (носовые платки, полотенца, многоразовые средства индивидуальной защиты органов дыхания и др.) можно осуществлять методом кипячения.
7.3. Химические средства дезинфекции.
7.3.1. Для проведения дезинфекционных мероприятий используются химические средства дезинфекции, зарегистрированные и разрешенные к применению в Российской Федерации в установленном порядке. Выбор и применение ДС основывается на требованиях к эффективности и безопасности.
7.3.2. Для использования в медицинских и других организациях выбирают готовые к применению средства или рабочие растворы средств, относящиеся при поступлении в желудок и нанесении на кожу к 4-му классу (малоопасных) или 3-му классу (умеренно опасных) соединений в соответствии с ГОСТ 12.1.007-762.
________
2 ГОСТ 12.1.007-76 «Вредные вещества. Классификация и общие требования безопасности».
7.3.3. Для текущей дезинфекции (в присутствии пациентов) используют рабочие растворы ДС, относящиеся к 4-му классу опасности при ингаляционном пути поступления. Для заключительной и профилактической дезинфекции в отсутствие людей применяют ДС 3 - 4-го классов опасности с использованием средств индивидуальной защиты.
7.3.4. В случае ОРИ, вызванных устойчивыми к ДС возбудителями (риновирусы, бокавирусы, энтеровирусы), для дезинфекции необходимо применять средства, в инструкциях на которые есть указания на эффективность в отношении устойчивых вирусов (возбудителей энтеровирусных инфекций, полиомиелита, гепатита А, к которым близки по устойчивости риновирусы и бокавирусы). Для гигиенической обработки рук выбирают и применяют антисептики эффективные в отношении этой группы вирусов.
7.3.5. В отношении остальных возбудителей ОРИ (при условии, что определена этиология заболеваний) возможно применение ДС, в инструкциях по применению которых есть информация о наличии их бактерицидной и/или вирулицидной активности.
7.3.6. При работе с растворами ДС следует соблюдать меры предосторожности:
- приготовление рабочих растворов ДС проводить в хорошо проветриваемых помещениях;
- приготовление рабочих растворов и применение ДС осуществлять в соответствии с инструкцией по применению конкретных средств с использованием необходимых средств индивидуальной безопасности (далее - СИЗ);
- хранить растворы и выдерживать в них обрабатываемые объекты в плотно закрывающихся емкостях;
- все емкости с рабочими растворами дезинфектантов должны быть снабжены плотно прилегающими крышками, иметь четкие надписи или этикетки с указанием применяемого средства, его концентрации, назначения, даты приготовления и предельного срока годности.
Хранение ДС осуществляют в плотно закрытых упаковках изготовителя в специально отведенном месте, недоступном для детей, отдельно от лекарственных средств и пищевых продуктов с соблюдением условий, предусмотренных производителем.
7.4. Правила дезинфекции в очагах.
7.4.1. В очагах гриппа и ОРИ вирусной и бактериальной этиологии организуют текущую и заключительную дезинфекцию, а также влажную уборку и проветривание помещений. В период эпидемического подъема заболеваемости проводится также профилактическая дезинфекция.
7.4.2. При текущей и заключительной дезинфекции обеззараживают воздух, посуду (столовую, чайную), носовые платки, полотенца, СИЗ многоразового использования, детские игрушки, поверхности в помещениях, предметы обстановки, приборы, оборудование, в том числе санитарно-техническое (раковины, ванны, унитазы).
7.4.3. При профилактической дезинфекции для обработки поверхностей в помещениях рекомендуется применять ДС с моющими свойствами, позволяющие сочетать в одном процессе обеззараживание и мойку.
7.4.4. Для профилактической и текущей дезинфекции, выполняемой силами населения, в семейных (домашних) очагах используют физический метод обеззараживания - кипячение посуды, изделий из натуральных тканей (носовые платки, полотенца, самостоятельно изготовленные четырехслойные марлевые повязки и др.), проглаживание утюгом или химические ДС, рекомендованные для применения населением.
7.4.5. Предметы ухода, инструменты, игрушки, средства личной гигиены обеззараживают способом погружения в раствор ДС после каждого применения. Белье, спецодежду, мягкий уборочный инвентарь подвергают дезинфекции способом замачивания в растворах ДС, после окончания экспозиции их прополаскивают и стирают.
7.4.6. Посуду освобождают от остатков пищи и полностью погружают на время дезинфекционной выдержки в раствор ДС. По завершении дезинфекции посуду моют разрешенными для этих целей моющими средствами при помощи щетки или ерша, промывают проточной водой и высушивают. Для обеззараживания посуды, белья, спецодежды, предметов индивидуального пользования возможно применение посудомоечных и стиральных машин, имеющих режим «Дезинфекция».
7.4.7. Большое значение в профилактике инфекционных заболеваний, в том числе ОРИ, имеет соблюдение гигиены рук, а также обеззараживание кожными антисептиками.
7.4.7.1. Мытье рук мылом и водой необходимо при их явном загрязнении, при этом следует соблюдать определенную последовательность (прилож. 8). После мытья руки высушивают, промокая их салфеткой однократного использования или полотенцем. Не рекомендуется применять электросушители. Не допускается надевать перчатки на влажные руки.
7.4.7.2. Мытье рук мылом не является заменой обработки рук кожным антисептиком.
7.4.7.3. Кожные антисептики применяют для гигиенической обработки рук:
- работников образовательных организаций и организаций с длительным пребыванием взрослых и детей;
- работников медицинских организаций3 на всех этапах оказания медицинской помощи и ее обеспечения, включая работников пищеблоков и других вспомогательных подразделений;
- лиц, осуществляющих уборку помещений, обслуживание оборудования, другие работы в помещениях, предназначенных для оказания медицинской помощи;
- пациентов и лиц, посещающих пациентов и осуществляющих уход за ними.
________
3 СанПиН 2.1.3.2630-10 «Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность».
7.4.8. Порядок организации и проведения дезинфекции в различных очагах представлен в прилож. 9.
7.5. Формирование запаса ДС и СИЗ в организациях (ДОО, ОО, организациях с длительным пребыванием контингента, МО и др.) должно проводиться до начала сезонного подъема заболеваемости ОРИ (в летнее время).
7.5.1. Для определения потребности в ДС проводится расчет необходимого количества препарата для проведения однократной обработки объектов, подлежащих дезинфекции (прилож. 10).
7.5.2. Формирование в организациях запасов ДС и СИЗ на период пандемии гриппа проводится в соответствии с рекомендуемыми критериями4.
________
4 МР 3.1.2.0004-10 «Критерии расчета запаса профилактических и лечебных препаратов, оборудования, имущества, индивидуальных средств защиты и дезинфицирующих средств для субъектов Российской Федерации на период пандемии гриппа».
8. Обучение и информирование населения
8.1. Перед началом и в период подъема заболеваемости ОРВИ особое внимание следует уделять санитарно-просветительной работе с населением с акцентом на профилактику заражения, особенно среди групп населения, относящихся к категории высокого риска заболевания и его неблагоприятных исходов.
8.2. Пропаганда здорового образа жизни и санитарно-гигиеническое просвещение населения являются обязанностью медицинских организаций, участвующих в реализации программы государственных гарантий бесплатного оказания гражданам медицинской помощи.
8.3. Гигиеническое воспитание и обучение граждан осуществляется:
- в процессе воспитания и обучения в дошкольных и других образовательных организациях;
- в рамках мероприятий по повышению грамотности населения по вопросам профилактики инфекционных заболеваний, в т.ч. в период подготовки к эпидемическому сезону гриппа и ОРВИ;
- при подготовке, переподготовке и повышении квалификации работников посредством включения в программы обучения разделов о гигиенических знаниях;
- при профессиональной гигиенической подготовке и аттестации должностных лиц и других работников организаций, деятельность которых связана с производством, хранением, транспортированием и реализацией пищевых продуктов и питьевой воды, воспитанием и обучением детей, коммунальным и бытовым обслуживанием населения.
8.4. Содержание работы по гигиеническому воспитанию и обучению граждан по вопросам профилактики гриппа и ОРВИ заключается в разъяснении населению природы данных заболеваний, основных симптомов болезни, в формировании представлений о возможных путях передачи возбудителей и способах предупреждения заболевания (соблюдение правил ЗОЖ, включая полноценный сон, употребление «здоровой» пищи, двигательная активность, закаливание организма, преимущества иммунопрофилактики и методы неспецифической профилактики).
8.5. Основной целевой группой информационной кампании является взрослое население в целом, дополнительные целевые группы по сегментам: родители несовершеннолетних детей; родственники лиц, имеющих высокий риск осложнений ОРВИ и гриппа; лица с иммунодефицитами различной этиологии; лица с болезнями системы кровообращения; лица с хроническими заболеваниями органов дыхания; педагоги, врачи, журналисты; руководители и работодатели и др.
8.6. При планировании компонентов коммуникативной кампании необходимо учитывать специфические потребности и приоритеты каждой из указанных подгрупп, т.е. осуществлять сегментирование информации.
8.7. Гигиеническое воспитание и обучение осуществляется с использованием различных информационных каналов:
- подготовка и трансляция роликов социальной рекламы на телевидении и радио;
- участие в теле- и радиопрограммах подготовленных специалистов в качестве экспертов;
- подготовка и размещение наружной рекламы (баннеров, уличных плакатов, экранов), реклама на транспорте;
- размещение информационных материалов в печатных средствах массовой информации;
- организация информирования через сеть Интернет: специализированные сайты, информационные порталы, социальные сети, участие в форумах ЗОЖ в качестве экспертов, дистанционное обучение, интернет-конкурсы;
- организация пресс-конференций и брифингов для средств массовой информации;
- социальная реклама в помещениях (плакаты, буклеты, экраны);
- организация и проведение массовых (в т.ч. уличных) пропагандистских акций, направленных на популяризацию ЗОЖ и профилактики;
- проведение тематических лекций по профилактике заболеваний и пропаганде здорового образа жизни;
- разработка и тиражирование информационных материалов для различных групп населения (брошюры, буклеты, листовки);
- информирование через педагогов в образовательных организациях;
- коммуникативные кампании на рабочих местах с привлечением работодателей и руководителей;
- привлечение социально-ориентированных некоммерческих организаций;
- информирование через медицинских работников на приеме, при прохождении диспансеризации, профилактических медицинских осмотров, посещении центров здоровья.
8.8. В качестве основных компонентов информационной кампании по профилактике ОРИ предлагается использовать следующие информационные модули:
- вакцинация как золотой стандарт профилактики инфекций; работа с возражениями, мифы о вакцинации, несостоятельность позиции противников вакцинации;
- неспецифическая профилактика, закаливание;
- формирование ЗОЖ (здоровое питание, здоровое движение, отказ от курения и злоупотребления алкоголем);
- формирование практических навыков (навыки самоконтроля, двигательные навыки - скандинавская и обычная ходьба, промывание носа и др.);
- необходимость регулярного прохождения диспансеризации, профилактических медицинских осмотров, посещения центров здоровья;
- необходимость своевременного обращения за медицинской помощью при возникновении заболевания во избежание осложнений; опасность «самолечения».
8.9. В период подъема заболеваемости гриппом и ОРВИ рекомендуется:
8.9.1. Избегать мест массового скопления людей.
8.9.2. При необходимости посещения многолюдных мест стараться соблюдать дистанцию в 1 м (не ближе расстояния вытянутой руки).
8.9.3. В местах скопления людей и при близком контакте с ними надевать медицинскую маску, защищающую нос и рот, и своевременно ее менять (прилож. 7).
8.9.4. Знать и выполнять правила «респираторного этикета» (здоровым не касаться руками носа, рта и глаз, а больным не посещать общественные места без медицинских масок, кашлять и чихать в носовые платки, желательно одноразовые, или при их отсутствии - в сгиб локтя).
8.9.5. Тщательно мыть руки с мылом после посещения общественных мест, возвращаясь домой, после посещения санитарных комнат и перед приемом пищи. При этом следует соблюдать определенную последовательность (прилож. 8).
8.9.6. Для гигиенической обработки рук следует применять кожные антисептики (на спиртовой основе) в следующих случаях:
- пациентам, а также лицам, посещающим пациентов и осуществляющим уход за ними;
- в случае отсутствия возможности мытья рук с мылом и водой.
8.9.7. Регулярно проводить влажную уборку в доме, часто проветривать помещение.
8.9.8. Ежедневно гулять на свежем воздухе: пешие прогулки позволят повысить устойчивость организма к простудным заболеваниям и избежать скопления людей в транспорте.
8.9.9. Организовать рациональный режим питания, труда и отдыха.
9. Особенности организации профилактических
мероприятий
в организациях и учреждениях с высоким риском
возникновения вспышек гриппа и ОРВИ
9.1. Во время подъема заболеваемости ОРВИ в организованных коллективах для предупреждения массового распространения инфекции организуются мероприятия, имеющие целью ограничение контакта с источниками возбудителей инфекции, которыми могут быть как сотрудники, так и контингент, прерывание путей передачи инфекции, повышение сопротивляемости организма к возбудителям ОРВИ.
9.1.1. С целью выявления и изоляции потенциального источника инфекции организуют ежедневные «утренние фильтры» с опросом, осмотром и термометрией.
При наличии симптомов ОРВИ отстраняют от работы:
- персонал любого подразделения ДОО и организаций социального обслуживания в стационарной и полустационарной формах, работающих с детьми;
- работников пищеблока в ОО и организациях социального обслуживания в стационарной и полустационарной формах для взрослых.
Дети с признаками ОРИ не принимаются в ДОО. При выявлении признаков ОРИ у детей в течение дня во время пребывания в ДОО, ОО, организуют их медицинский осмотр и изоляцию от здоровых лиц до прихода родителей или госпитализации в медицинскую организацию с обязательным информированием родителей.
9.1.2. Каждый вновь поступающий в организацию социального обслуживания в стационарной форме (или длительно отсутствовавший) должен осматриваться врачом организации и после проведения комплекса гигиенических мероприятий помещаться в палаты приемно-карантинного отделения на период 7 дней для медицинского наблюдения5.
При возникновении признаков ОРВИ лица, находящиеся в организации с постоянным пребыванием, подлежат госпитализации. До момента госпитализации в медицинскую организацию заболевших помещают в изолятор.
________
5СП 2.1.2.3358-16 «Санитарно-эпидемиологические требования к размещению, устройству, оборудованию, содержанию, санитарно-гигиеническому и противоэпидемическому режиму работы организаций социального обслуживания».
9.1.3. В медицинских организациях организуется активное выявление лиц с признаками ОРВИ с целью их своевременной изоляции и лечения, организуется наблюдение за контактными6.
________
6 СП 3.1/3.2.3146-13 «Общие требования по профилактике инфекционных и паразитарных болезней».
9.2. В период эпидемического сезона гриппа и ОРВИ руководителям организаций независимо от организационно-правовой формы рекомендуется принимать меры по недопущению к работе лиц, больных гриппом и ОРВИ, и по обеспечению сотрудников, работающих с населением, медицинскими масками или респираторами (прилож. 7) и средствами для гигиенической обработки рук. Работающих на открытом воздухе необходимо обеспечивать рабочей одеждой по сезону и помещениями для обогрева и приема пищи.
9.3. В период подъема заболеваемости гриппом и ОРВИ усиливается контроль в ДОО, ОО, МО, организациях социального обслуживания и др. за санитарно-гигиеническим состоянием и соблюдением противоэпидемического режима: текущей дезинфекцией, обеззараживанием и очисткой воздуха, проветриванием помещений, проводится контроль за соблюдением надлежащего температурного режима и влажности воздуха, за использованием медицинских масок (или респираторов) и проведением гигиенической обработки рук.
9.4. При превышении порогового уровня заболеваемости гриппом среди совокупного населения более чем на 20 % в организациях и учреждениях с высоким риском возникновения вспышек ОРВИ вводятся ограничительные мероприятия7.
________
7 СП 3.1.2.3117-13 «Профилактика гриппа и других острых респираторных вирусных инфекций».
9.5. В период карантина плановая вакцинация не проводится.
9.6. Мероприятия, направленные на повышение сопротивляемости организма к респираторным вирусам, в организованных коллективах проводятся согласно требованиям соответствующих нормативных и методических документов.
Приложение 1
Рекомендации ВОЗ по физической активности для здоровья
Глобальные рекомендации Всемирной Организации Здравоохранения (ВОЗ) по физической активности для здоровья адресованы дифференцированно по возрастным группам (для лиц без клинических противопоказаний, без основных ХНИЗ).
Рекомендации основаны на проведенных исследованиях, показавших прямую взаимосвязь (с дозозависимым эффектом) между физической активностью и снижением риска ишемической болезни сердца, заболеваний сердечно-сосудистой системы, инсульта, гипертонии, сахарного диабета и метаболического синдрома.
При выполнении рекомендаций для малоактивных детей и взрослых всех возрастов рекомендуется постепенное наращивание активности, начиная с непродолжительных занятий физической активностью, постепенно увеличивая их продолжительность, частоту и интенсивность8.
________
8 Интенсивность физических упражнений - это темп или величина усилий, необходимых для их осуществления. Для оценки используется метаболический эквивалент (МЕТ) - отношение уровня метаболизма человека во время физической активности к уровню его метаболизма в состоянии покоя. Один МЕТ - количество энергии, затрачиваемое человеком в состоянии покоя, эквивалентное сжиганию 1 ккал/кг/час. По сравнению с состоянием покоя человек при умеренной физической активности сжигает в 3 - 6 раз больше калорий (3 - 6 МЕТ), а при высокой - более чем в 6 раз (> 6 МЕТ).
Физическая активность умеренной интенсивности требует умеренных усилий, заметно увеличивает частоту сердечных сокращений без изменения частоты дыхательных движений. Примером физической активности умеренной интенсивности являются быстрая ходьба, танцы.
При физической активности высокой интенсивности требуются большие усилия, она приводит не только к значительному увеличению частоты сердечных сокращений, но и к учащению дыхания. Примером физической активности высокой интенсивности является: бег в среднем темпе, быстрый подъем в гору, прыжки через скакалку, быстрая езда на велосипеде.
Наращивать нагрузку можно за счет выполнения нескольких коротких занятий в неделю умеренной интенсивности, постепенно увеличивая продолжительность каждого занятия, после которого обязателен период отдыха - адаптации.
Основной объем физической нагрузки должен относиться к аэробным упражнениям (упражнениям на выносливость): занятия аэробикой, танцы, ходьба быстрым шагом, скандинавская ходьба с палками, подъём по ступенькам, бег (за исключением спринтерского бега), бег на месте, прыжки через скакалку, плавание, гребля, катание на скейтборде, катание на коньках, лыжах, роликовых коньках, велопрогулки, спортивные игры: баскетбол, теннис и др.
Силовые (анаэробные) упражнения также необходимы, но в меньшем объеме.
Для снижения риска травм для всех видов активности, где такой риск существует, рекомендуется использовать средства защиты, например, шлемы, наколенники, налокотники и др.
Рекомендации для лиц в возрасте 5 - 17 лет Для детей и молодых людей этой возрастной группы физическая активность предполагает игры, состязания, занятия спортом, поездки, оздоровительные мероприятия, физкультуру или плановые упражнения в рамках семьи, школы и др.
Для укрепления сердечно-сосудистой системы, скелетно-мышечных тканей и снижения риска неинфекционных заболеваний рекомендуется следующая практика физической активности:
- ежедневные занятия физической активностью от умеренной до высокой интенсивности в общей сложности не менее 60 минут;
- физическая активность продолжительностью более 60 минут в день принесет дополнительную пользу для их здоровья;
- большая часть ежедневной физической активности должна приходиться на аэробные упражнения;
- занятия физической активностью высокой интенсивности, включая упражнения по развитию скелетно-мышечных тканей, должны проводиться как минимум три раза в неделю.
Следует отметить, что, если дети не занимаются физической активностью в данный момент времени, то выполнение небольших объемов рекомендуемых упражнений принесет больше пользы, чем их полное отсутствие.
Рекомендации для лиц в возрасте 18 - 64 года Для взрослых людей этой возрастной группы физическая активность предполагает оздоровительные упражнения или занятия в период досуга (например, велосипед или пешие прогулки), профессиональную деятельность (т.е. работа), домашние дела, игры, состязания, спортивные или плановые занятия в рамках ежедневной деятельности семьи и общества.
Люди, ведущие малоподвижный образ жизни или с ограничениями по здоровью, получат дополнительные преимущества для здоровья при переходе из категории «полное отсутствие физической активности» в категорию «некоторого уровня» физической активности.
Люди, которые в данный момент не выполняют рекомендаций, должны стараться увеличить продолжительность, частоту и, наконец, интенсивность физической активности с целью достижения рекомендуемых уровней.
В целях укрепления сердечно-легочной системы, костно-мышечных тканей, снижения риска неинфекционных заболеваний и депрессии рекомендуется следующая практика физической активности:
- взрослые люди в возрасте 18 - 64 лет должны уделять не менее 150 минут в неделю занятиям аэробными упражнениями средней интенсивности или не менее 75 минут в неделю - занятиям аэробными упражнениями высокой интенсивности;
- каждое занятие аэробными упражнениями должно продолжаться не менее 10 минут;
- чтобы получить дополнительные преимущества для здоровья, взрослые люди этой возрастной категории должны увеличить нагрузки своих занятий аэробными упражнениями средней интенсивности до 300 минут в неделю или до 150 минут в неделю, если занимаются аэробными упражнениями высокой интенсивности;
- следует посвящать 2 дня или более в неделю силовым упражнениям, где задействованы основные группы мышц.
Рекомендации для лиц в возрасте 65 лет и старше
Научные данные показывают, что физически активные пожилые люди имеют сниженный риск развития ряда заболеваний с потерей дееспособности и более низкие риски различных хронических неинфекционных заболеваний (ишемическая болезнь сердца, сердечно-сосудистые заболевания, инсульт и гипертония; болезни обмена веществ (сахарный диабет 2-го типа и ожирение); остеопороз; рак молочной железы и толстой кишки), падений, депрессии и нарушения когнитивных функций в сравнении с людьми того же возраста, ведущими малоактивный образ жизни.
Для людей в возрасте 65 лет и старше рекомендована такая же физическая активность (по объему, типу, интенсивности и продолжительности), как для возрастной группы 18 - 64 года с учетом следующих дополнительных рекомендаций:
- люди, имеющие заболевания суставов, должны выполнять 3 или более дней в неделю упражнения на равновесие, что предотвращает риск падений;
- если пожилые люди по состоянию своего здоровья не могут выполнять рекомендуемый объем физической активности, то они должны заниматься физическими упражнениями с учетом своих физических возможностей и состояния здоровья.
Пожилые люди, которые в настоящее время не выполняют рекомендации по физической активности, должны стараться постепенно увеличивать уровень физической активности, начиная с увеличения продолжительности и частоты занятий средней интенсивности, прежде чем переходить к физической активности высокой интенсивности.
Существуют достаточно убедительные доказательства того, что регулярная посильная физическая активность для пожилых людей с функциональными ограничениями оказывает благоприятное воздействие на их функциональные возможности и когнитивную функцию. При рекомендуемом уровне физической активности средней интенсивности в объеме 150 минут в неделю практически не бывает травм опорно-двигательного аппарата.
Рекомендации для лиц, имеющих ХНИЗ
Рекомендации по физической активности пациентам с хроническими заболеваниями (сердечно-сосудистыми и цереброваскулярными заболеваниями атеросклеротического генеза, больным артериальной гипертонией, сахарным диабетом и хроническими заболеваниями бронхолегочной системы, почек), а также лицам с высоким и очень высоким абсолютным сердечно-сосудистым риском должны даваться строго индивидуально с учетом всех показателей здоровья врачом при профилактическом консультировании либо врачом лечебной физкультуры и согласовываться с лечащим врачом.
Приложение 2
1. Физикальный осмотр
Физикальный осмотр позволяет по данным антропометрических измерений диагностировать ожирение и БЭН, а также выявить неспецифические клинические проявления недостаточности микронутриентов (витаминов, макро- и микроэлементов) (таблица 1).
Клиническими признаками БЭН являются выступание костей скелета, потеря эластичности кожи, тонкие, редкие, легко выдергиваемые волосы, депигментация кожи и волос, отеки, мышечная слабость, снижение умственной и физической работоспособности.
Таблица 1
Неспецифические клинические проявления
недостаточности микронутриентов
|
Клинические проявления |
Недостаточность микронутриентов |
|
|
витамины |
макро- и микроэлементы |
|
|
1 |
2 |
3 |
|
Бледность кожи и слизистых |
С, В12, РР, ФК, биотин, А |
Fe, Zn |
|
Сухость кожи |
С, В6, биотин, А |
Fe, Si |
|
Себорейное шелушение кожи |
В2, В6, биотин, А |
Zn, Mn |
|
Кожные высыпания (угри, фурункулы) |
В6, РР, А |
Fe |
|
Склонность к геморрагиям |
С, Е, K |
Cu |
|
Проблемы с волосами (сухость, тусклость, выпадение, сечение, перхоть) |
В6, биотин, А |
Fe, Zn, Mn, Si |
|
Конъюнктивит |
В2, В6, А |
|
|
Светобоязнь, нарушение сумеречного зрения |
А, В2 |
|
|
Хейлоз |
В2, В6, РР |
Zn |
|
Ангулярный стоматит |
В2, В6 |
Fe |
|
Гипертрофия сосочков языка |
В2, В6, РР |
|
|
Глоссит |
В2, В6, В12, РР, биотин, ФК |
|
|
«Географический» язык |
В2, В6, РР, биотин |
|
|
Диспептические расстройства, поносы, нарушение моторики кишечника |
В12, РР, ФК, А |
Mg, Fe, Zn, Mn, Co |
|
Снижение аппетита |
А, В1, В2, В6, В12, биотин |
Mn |
|
Тошнота |
В1, В6 |
Mg, Fe, Mn |
|
Парестезии и параличи |
В1, В12 |
Са, Mg, K, I |
|
Периферические полиневриты |
В1, В6 |
Со, Mo |
|
Микроцитарная гипохромная анемия |
В6, В12, ФК |
Fe, Zn, Ni, Co, Mo |
|
Высокая восприимчивость к инфекциям |
С, А |
Fe, Zn, I |
|
Повышенная утомляемость, слабость, снижение работоспособности |
С, В1, В2, В12, А, Е |
Fe, Mg, K, I, Si |
|
Раздражительность, беспокойство, повышенная возбудимость |
С, В1, В6, В12, РР, биотин |
Ca, Fe, Mg, I, Cr, Mo, Si |
|
Бессонница |
В6, РР |
|
|
Судороги |
В6 |
Ca, Mg |
2. Антропометрические измерения
Антропометрические измерения включают в себя определение длины тела, массы тела, подкожно-жировых складок на теле, обхватных размеров, поперечных диаметров. Полученные данные позволяют определить компонентный состав тела больного (абсолютное и относительное количество жировой, костной и мышечной массы тела). Ориентирами при антропометрических исследованиях служат четко прощупываемые под кожей участки костей - скелетные точки (костные выступы, отростки, мыщелки и т.д.) и характерные места расположения мягких тканей, которые имеют строгую локализацию.
Калипирометрия
Измерение подкожно-жировых складок производят с помощью калипера. При этом необходима точная ориентация складки на участке тела, правильный ее захват рукой исследователя, оптимальные высота складки и нажим инструментом. При взятии складки рукой захватывается не более 5 см поверхности кожи и оттягивается на высоту не более 1 см.
3. Использование индексов
В основе метода индексов лежат определенные соотношения измерительных признаков, чаще всего длины и массы тела.
Индекс массы тела (ИМТ) определяется по формуле:
|
|
Таблица 2
Классификация массы тела в зависимости от ИМТ и
риск сопутствующих заболеваний (ВОЗ, 2003)
|
Классификация массы тела |
ИМТ кг/м2 |
Риск сопутствующих заболеваний |
|
Недостаточная масса тела |
Менее 18,5 |
Низкий (но повышается вероятность других клинических осложнений) |
|
Нормальная масса тела |
18,5 - 24,9 |
Средний |
|
Избыточная масса тела |
25,0 - 29,9 |
Умеренно повышенный |
|
Ожирение I степени |
30,0 - 34,9 |
Значительно повышенный |
|
Ожирение II степени |
35,0 - 39,9 |
Сильно повышенный |
|
Ожирение III степени (тяжелое, морбидное ожирение) |
40,0 и более |
Резко повышенный |
Таблица 3
Характеристика недостаточности питания в зависимости от ИМТ
|
Степень недостаточности питания |
ИМТ, кг/м2 |
|
Легкая |
17 - 18,4 |
|
Средняя |
16 - 16,9 |
|
Тяжелая |
Менее 16 |
Для оценки пищевого статуса наряду с ИМТ рассчитывается окружность талии (ОТ) и бедер (ОБ), вычисляется соотношение ОТ/ОБ как один из показателей, отражающий риск алиментарно-зависимых заболеваний. ОТ можно использовать для надежного выявления лиц с повышенным риском развития сахарного диабета (СД) 2-го типа и сердечно-сосудистых заболеваний. Увеличение окружности талии более 94 см у мужчин и более 80 см у женщин является фактором повышенного риска сопутствующих заболеваний даже при нормальных значениях ИМТ. Коэффициент ОТ/ОБ у мужчин более 1,0 и у женщин более 0,85 свидетельствуют об избыточном накоплении жировой ткани в абдоминальной области. Абдоминальное ожирение является самостоятельным фактором риска развития сахарного диабета 2-го типа, ишемической болезни сердца, артериальной гипертонии.
У детей и подростков в возрасте от 2 до 18 лет данные индекса в значительной степени зависят от возраста и имеют разное таксономическое значение. Оценка ИМТ у детей проводится в перцентилях по отношению ИМТ и кривой роста для возраста и пола.
Оценка фактического питания
Изучение характера питания - важнейший этап оценки пищевого статуса, являющийся основой для расчетов потребления пищевых веществ и энергии, оценки адекватности питания, выяснения роли алиментарного фактора в развитии и прогрессировании ХНИЗ.
Оценка характера и количества потребляемой пищи обследуемого за определенный период времени проводится с использованием:
- специальной анкеты-вопросника;
- альбома цветных фотографий продуктов и блюд или их муляжей, стандартизированных по объему и весу;
- компьютерной программы, основанной на реализации частоты фактического потребления пищи в величины потребления пищевых веществ и энергии.
4. Оценка состава тела с помощью биоимпедансометрии
Биоимпедансный метод основан на различии электрических свойств биологических тканей и позволяет по измеренному импедансу (электрическому сопротивлению) оценить количественно различные компоненты состава тела. Для данного метода характерна неинвазивность, хорошая воспроизводимость, достаточно высокая точность и достоверность получаемых результатов, а также безопасность и комфортность исследования для пациента.
Биоимпедансный анализ позволяет оценить различные компоненты состава тела, в том числе жировую и тощую массу тела, массу скелетных мышц, общее содержание воды, содержание вне- и внутриклеточной жидкости и др.
В рамках исследования формируется графический протокол, содержащий значения антропометрических индексов, оценок параметров состава тела и метаболических коррелятов, а также индивидуальные нормы параметров, рассчитанные по данным пола, возраста и роста пациента.
По точности получаемых результатов биоимпедансометрия хорошо коррелирует с более трудоемкими исследованиями - двухэнергетической рентгеновской абсорбциометрией, магнитно-резонансной томографией, компьютерной томографией.
Приложение 3
При составлении рациона питания целесообразно руководствоваться нормативными и методическими документами.
Таблица 4
Рекомендуемый уровень потребления взрослым человеком
пищевых веществ и
продуктов (ВОЗ, 2003) представлен в таблице.
|
Пищевые вещества |
Уровень потребления |
|
Общее количество жира |
15 - 30 % от общей калорийности рациона |
|
Насыщенные жирные кислоты |
< 10 % |
|
По линенасыщенные жирные кислоты |
6 - 10 % |
|
Полиненасыщенные жирные кислоты омега-6 |
5 - 8 % |
|
Полиненасыщенные жирные кислоты омега-3 |
1 - 2 % |
|
Мононенасыщенные жирные кислоты |
10 % |
|
Трансизомеры жирных кислот |
< 1 % |
|
Холестерин пищи |
< 300 мг/день |
|
Общее количество белка |
10 - 15 % |
|
Общее количество углеводов |
55 - 75 % |
|
Простые углеводы |
< 10 % |
|
Пищевые волокна |
24 мг/день |
|
Ионы натрия (поваренная соль) |
< 5 мг/день |
|
Потребление фруктов, овощей |
> 400 г/день |
|
Орехи, зерновые, бобовые |
> 30 г/день |
В настоящее время общепринятыми являются 11 правил здорового (оптимального) питания, соблюдение которых способствует профилактике алиментарно-зависимых заболеваний.
1. Необходимо потреблять разнообразную пищу, в основе которой лежат продукты как животного, так и растительного происхождения, так как содержат пищевые полезные вещества, одинаково необходимые нашему организму.
Продукты животного происхождения содержат незаменимые аминокислоты, витамин А, витамины группы В, кальций, железо, медь, цинк.
Продукты растительного происхождения являются источником растительного белка, полиненасыщенных жирных кислот, минеральных веществ (калий, кальций, магний и др.), микроэлементов (медь, цинк, селен и др.), витаминов (С, Р, K, фолат, В6, каротиноиды и др.), пищевых волокон, а также многих биологически активных веществ (фитостерины, флавоноиды и др.).
2. Обязательно употреблять несколько раз в день хлеб и хлебобулочные изделия, зерновые продукты, рис, картофель, макаронные изделия, бобовые.
Необходимо, чтобы за счет этой группы продуктов поступало более половины суточной энергии, так как они содержат мало жиров, богаты белком, минеральными веществами (калий, кальций, магний) и витаминами (С, фолат, В6, каротиноиды). Различные сорта хлеба (пшеничный, ржаной, отрубный, из муки грубого помола, цельносмолотого зерна) являются хорошим источником витаминов группы В, калия, железа, фосфора, пищевых волокон. Из большого разнообразия круп (гречневая, овсяная, перловая, ячневая, рис, пшено и др.) в рацион питания могут включаться любые крупы, так как в них содержатся значительные количества белка, пищевых волокон, витаминов группы В, магния, железа. Бобовые, включая горох, фасоль, чечевицу, орехи, являются хорошим источником растительного белка, пищевых волокон, меди, цинка, железа. Усвоение микроэлементов, содержащихся в этих продуктах, улучшается при одновременном их потреблении с продуктами животного происхождения, в том числе с нежирным мясом или рыбой.
3. Несколько раз необходимо потреблять разнообразные овощи и фрукты, предпочтительно в свежем виде - не менее 400 г овощей (помимо картофеля) и фруктов.
В странах, где потребление овощей и фруктов находится на этом уровне или выше, распространенность сердечно-сосудистых заболеваний, некоторых видов рака и дефицитов микронутриентов среди населения ниже.
Сырые овощи и фрукты содержат мало жиров и энергии. Потребление в течение года максимально разнообразных овощей и фруктов обеспечивает достаточное количество витаминов группы В, включая фолат и В6, минеральных веществ (калия, магния), растворимых и нерастворимых пищевых волокон, многих биологически активных веществ, играющих важную роль в профилактике многих заболеваний.
4. Необходимо контролировать потребление жиров (не более 30 % суточной калорийности) и заменять большую часть насыщенных жиров, содержащихся в продуктах животного происхождения, растительными маслами или мягкими маргаринами.
Жиры обеспечивают организм энергией и незаменимыми жирными кислотами, часть из которых способствует усвоению жирорастворимых витаминов (A, D, Е, K). Потребление больших количеств насыщенных жиров связано с риском развития сердечно-сосудистых заболеваний. Поэтому необходимо ограничивать потребление тугоплавких жиров (бараний, говяжий жир, свиное сало), жирных сортов мяса, птицы, внутренних органов животных, копченостей. Потребление большего количеств любого жира или растительных масел может сопровождаться увеличением массы тела.
Включение в рацион 20 - 25 г растительных масел обеспечивает потребность организма в полиненасьпценных жирных кислотах, витамине Е, а также в некоторых веществах (фосфатиды, стерины и др.), обладающих важным биологическим действием, в том числе способствующих правильному обмену жиров в организме.
Потребление молочных продуктов с низким содержанием жира, нежирных сортов мяса и птицы, речной и морской рыбы, растительных продуктов обеспечит рекомендуемое общее количество жира, составляющее не более 30 % от суточной калорийности рациона.
5. Хорошим источником белков и железа служат бобовые (фасоль, бобы, чечевица), мясо птицы, рыба.
Необходимо заменять жирное мясо и мясные продукты (колбаса, салями, мясные консервы и др.) бобовыми, рыбой, птицей или нежирным мясом.
Среднее потребление красного мяса (говядина, баранина и др.) рекомендуется ограничить до 80 г в день.
6. Ежедневно необходимо потреблять молоко, сыр, кисломолочные продукты (творог, кефир, простоквашу, ацидофилин, йогурт), в том числе с низким содержанием жира.
Включение в рацион молочных продуктов обеспечивает организм полноценными животными белками, оптимально сбалансированными по аминокислотному составу, а также являются прекрасным источником легкоусвояемых соединений кальция и фосфора, а также витаминов А, В2, Д.
В кисломолочных продуктах, в которых сохраняются основные полезные свойства молока, содержатся микроорганизмы, препятствующие развитию гнилостных микробов в толстом кишечнике.
7. Следует чаще выбирать такие продукты, в которых мало сахара; ограничивайте частоту употребления рафинированного сахара, сладких напитков и сладостей.
Сахар (коричневый сахар, сахаристые вещества из кукурузы, концентрат фруктового сока, глюкоза, мед, лактоза, мальтоза, сахар-сырец, столовый сахар и сахарный сироп) дает ощущение сладости и обеспечивает организм энергией. Сахар содержит только калории и чрезвычайно мало пищевых веществ, поэтому сахар следует максимально ограничить или исключить из рациона без какого-либо риска для здоровья. Сахар используется в процессе приготовления пищи в качестве консерванта, загустителя и улучшителя вкуса. Рекомендуется, чтобы с сахаром поступало не более 10 % суточной энергии.
8. Необходимо чаще выбирать пищу с низким содержанием соли.
Суммарное потребление соли должно быть не более одной чайной ложки (5 - 6 г) в день, включая соль, находящуюся в хлебе и обработанных, вяленых, копченых или консервированных продуктах.
С потреблением больших количеств соли связана высокая распространенность артериальной гипертонии и повышенная заболеваемость и смертность от инсульта. По рекомендациям ВОЗ, верхний уровень потребления соли должен составлять 5 - 6 г в день. Большинство людей потребляют соль в большем количестве, так как соль входит в состав таких продуктов, как хлеб, сыр, консервированные и обработанные продукты.
В районах эндемического йодного дефицита вся соль, используемая в пищевой промышленности и покупаемая для домашнего потребления, должна быть йодированной.
9. Соблюдение рационального водного режима - важное условие сохранения здоровья. Рекомендуется потребление 1,5 - 2 л жидкости в день. Избыточное потребление жидкости приводит к повышенной нагрузке на сердце, почки, из организма выводятся минеральные вещества и витамины. Для утоления жажды можно использовать хлебный квас, отвар из сухофруктов, зеленый чай, клюквенный морс, фруктовые соки, минеральную воду.
Хроническое употребление алкоголя оказывает неблагоприятное влияние на состояние головного мозга, печени, сердечной мышцы, нервов, поджелудочной железы.
10. Обязательно поддерживать массу тела в рекомендуемых пределах (ИМТ от 18,5 до 24,9 кг/м2) за счет энергетической сбалансированности питания, то есть соответствия калорийности пищевого рациона энерготратам организма, а также постоянной физической активности, занятий физкультурой, выполнения ежедневных умеренных физических нагрузок.
Превышение энергетической ценности пищи над энерготратами организма приводит к отложению жира в жировых депо, развитию избыточной массы тела и ожирению у подростков. Недостаточное поступление энергии с пищей при резких ограничениях в еде приводит к дефициту массы тела и серьезным нарушениям здоровья. Для определения соответствия между калорийностью пищи и энерготратами организма необходимо следить за массой своего тела, проверять массу тела не реже одного раза в два месяца и сопоставлять ее с величиной, соответствующей вашему росту и возрасту.
ИМТ менее 18,5 кг/м2 расценивается как сниженная масса тела, при наличии которой необходимы дополнительные количества энергии за счет увеличения содержания в рационе углеводов (хлеб и хлебобулочные изделия, зерновые продукты, макароны и др.), жиров (молочные продукты, сливочное масло, растительные масла и др.) и белков (мясо, рыба, творог, яйца, крупы, бобовые). Рацион питания должен быть увеличен на 10 - 15 %, а в некоторых случаях - на 20 %, содержать достаточное количество белков, жиров и углеводов, а также включать продукты и блюда, обогащенные витаминами группы В, С, А, Е, каротином и минеральными веществами (железо, кальций, йод и др.). В случаях резко сниженной массы тела при нарушениях пищевого поведения (резкое снижение аппетита, приступы обильного переедания и др.) следует обратиться к врачу.
При наличии избыточной массы тела и ожирения следует знать, что существует два эффективных способа их коррекции. Первый способ - постепенное снижение калорийности пищи, прежде всего, за счет ограничения количества легкоусвояемых углеводов (сладостей, мучных и кондитерских изделий, напитков с сахаром и т.д.). Снижая калорийность рациона питания, не надо забывать о сохранении в нем необходимого количества белков, витаминов и других веществ. Калорийность пищи в течение дня распределяется таким образом, чтобы 75 - 90 % всего количества пищи приходилось на время до 17 - 18 часов; после 18 часов необходимо включать в рацион преимущественно кисломолочные продукты (кефир, ряженка, простокваша), овощи (исключая картофель) и фрукты, которые при относительно большом объеме обладают малой калорийностью. Второй способ - повышение энерготрат организма за счет увеличения физической активности и постоянных занятий физкультурой. Лицам с избыточной массой тела и ожирением рекомендуются пешие походы, прогулки, игры, требующие относительно высокой физической активности, при этом степень физической активности при спортивных занятиях следует определять строго индивидуально в соответствии с состоянием здоровья и функциональными возможностями организма. Лучшие результаты дает сочетание обоих способов.
11. Необходимо соблюдать правильный режим питания с равномерным распределением пищи в течение дня, с исключением приема пищи в позднее вечернее и ночное время. Для здоровых людей рекомендуется 4 - 5-разовое питание с 3 - 4-часовыми промежутками: завтрак должен составлять 25 - 30 % от дневного рациона, обед - 30 - 35 %, ужин - 20 - 25 %. В промежутке между основными приемами пищи можно устраивать перекусы (5 - 15 %): употреблять фрукты, сухофрукты, низкожировые молочные продукты.
Необходимо соблюдать правила кулинарной обработки и гигиенические правила приема пищи:
- пищевые продукты должны подвергаться тщательной кулинарной обработке, обеспечивающей уничтожение всех или подавляющего числа микробов под влиянием высокой температуры;
- необходимо съедать пищу сразу после ее приготовления, чтобы исключить размножения микрофлоры при остывании приготовленной пищи;
- тщательно соблюдать правила хранения приготовленной пищи;
- для приготовления пищи обязательно использовать питьевую воду, не содержащую вредных для здоровья примесей;
- обязательно соблюдать правила личной гигиены перед приемом пищи.
Приложение 4
Простота и доступность процедур позволяет проводить закаливание в любом возрасте и даже при наличии ХНИЗ, однако противопоказанием являются инфекционные заболевания, лихорадка и обострение ХНИЗ.
В основе известных методик закаливания лежит воздействие естественных факторов: воздуха, воды и солнечного света. Наибольшая эффективность достигается при использовании всех природных факторов в комплексе с постепенным увеличением силы воздействия фактора. Подразделяют общие и местные воздействия.
Закаливание желательно проводить круглый год со сменой его видов и методик в зависимости от сезона и погоды с учетом индивидуальных особенностей.
Прежде чем приступить к процессу закаливания, следует проконсультироваться с врачом, чтобы убедиться в отсутствии противопоказаний к проведению тех или иных воздействий на организм и получить рекомендации по предупреждению нежелательных последствий.
Необходимо контролировать проведение процедуры по изменению частоты сердечных сокращений, артериального давления, цвета кожных покровов и субъективным ощущениям, а также ее отсроченный эффект по общему самочувствию, сну, аппетиту, изменению массы тела, эмоциональному состоянию. Нарушение правил проведения процедур ведет к отсутствию положительного эффекта, а при злоупотреблении закаливанием - к негативным последствиям.
Закаливание воздухом.
Воздух соприкасается непосредственно со слизистыми оболочками дыхательных путей и открытыми участками тела и опосредованно - через одежду со всей поверхностью тела, оказывая воздействие на сосуды кожи, дыхательную, сердечно-сосудистую и эндокринную системы организма посредством стимуляции рецепторов слизистых и кожи. При тренировке процессов терморегуляции важна не только температура воздуха, но и его влажность, скорость и направление движения (ветер увеличивает охлаждающую силу воздуха, усиливая теплоотдачу организма). Холодный воздух оказывает тренирующее воздействие на поверхностные сосуды путем чередования активного сужения и расширения и на центральную гемодинамику вследствие фазового изменения силы и частоты сердечных сокращений.
Закаливание воздухом проводится в двух формах: длительное пребывание в одежде на свежем воздухе (самый простой способ) и воздушные ванны, при которых на практически полностью открытую поверхность тела (без одежды) происходит кратковременное воздействие воздуха определенной температуры.
Пребывание (систематические прогулки) на свежем воздухе, особенно в лесу, парках, на берегу моря и других водоемов, улучшает общее самочувствие организма, эмоциональное состояние, вызывает чувство бодрости, свежести. Длительность прогулок должна устанавливаться в зависимости от времени года и погодных условий индивидуально для каждого человека в зависимости от возраста и состояния его здоровья, и нарастать постепенно. Пребывание на воздухе целесообразно сочетать с различной физической активностью: оздоровительная ходьба, в том числе скандинавская ходьба с палками, бег (при отсутствии противопоказаний), подвижные игры с мячом, занятия физическими упражнениями, катание на коньках и лыжах и другими видами двигательной активности. Одежда должна соответствовать погодным условиям и допускать свободную циркуляцию воздуха.
Воздушные ванны проводят не реже 3 - 4 раз в неделю, они подготавливают организм к закаливанию водой. Тренировка воздушными ваннами осуществляется постепенным снижением температуры воздуха или увеличением продолжительности процедуры при той же температуре. Нельзя допускать переохлаждения, и при появлении чувства озноба воздушную ванну следует немедленно прекратить, быстро одеться и согреться энергичными движениями.
На начальном этапе независимо от времени года процедуру проводят в хорошо проветренном помещении при температуре не ниже 16 °С. Обнажив тело, следует оставаться в таком состоянии не более 2 - 4 минут. Далее нужно постепенно (не более чем на 5 минут) увеличивать время процедуры согласно таблице, и только спустя некоторое время можно переходить на открытый воздух при температуре не ниже чем 20 - 22 °С.
Таблица 5
Продолжительность воздушных ванн
|
Температура воздуха, °С |
Продолжительность в первый день, мин |
Продолжительность к концу месяца, мин |
|
16 - 18 |
2 - 4 |
20 |
|
19 - 21 |
5 - 9 |
30 |
|
22 - 24 |
10 - 19 |
50 |
|
25 - 27 |
20 - 30 |
120 |
На открытом воздухе процедуру следует проводить в защищенном от сильного ветра и от прямых солнечных лучей месте. При приеме прохладных и особенно холодных ванн рекомендуется совершать активные движения: гимнастические упражнения, ходьбу, бег на месте.
Воздушные ванны при закаливании практически здоровых взрослых чаще выступают как дополнительный элемент. Однако у детей, пожилых и ослабленных людей могут использоваться в качестве основного метода. Тем не менее не рекомендуется принимать их при сильном истощении организма, в период острых инфекционных и простудных заболеваний, при декомпенсированных пороках сердца, обострении ишемической болезни сердца, в остром периоде полиартрита, радикулита и т.д.
Закаливание водой.
Наиболее интенсивный вариант закаливания, позволяющий достичь быстрых и ощутимых результатов в тренировке терморегуляции. Охлаждающий эффект воды намного сильнее, чем воздуха при равных температурах за счет намного более высокой теплоемкости и теплопроводности. Кроме того, под влиянием водной процедуры в организме перемещается значительное количество крови в короткий срок, что тренирует сердце к повышенным нагрузкам. В связи с сильным воздействием при закаливании водой индивидуальный подбор параметров закаливания является особенно важным. Рекомендуется ориентироваться на объективные и субъективные факторы. Главным объективным фактором является сосудистая реакция. Правильным является воздействие, при котором возникает спазм сосудов кожи и ее побледнение, быстро сменяющийся расширением сосудов с гиперемией (покраснением) кожи. Отсутствие этих реакций говорит о недостаточном воздействии, а затянувшаяся бледность без последующей гиперемии (или появление синюшного оттенка кожи) - о слишком сильном воздействии. Субъективные ощущения должны быть приятными: кратковременный холод, с последующим ощущением тепла и даже легкого жжения. Недопустимо переохлаждение с последующим ознобом, возникновением болезненного мышечного напряжения, в том числе в области головы, дрожью. В этих случаях необходимо срочно снижать интенсивность процедур (сокращать время воздействия или повышать температуру воды). Существуют различные варианты закаливания водой - обтирание, обливание, душ, купание в открытых водоемах, местное воздействие водой.
Обтирание. Обтирание - самый мягкий вариант, практически не имеющий ограничений. Его можно применять, начиная с младенческого возраста, при любом состоянии здоровья кроме состояний с лихорадкой. Обтирание проводят грубым полотенцем, которое увлажняют водой определенной температуры. Вначале применяют прохладную воду (20 - 24 °С), затем постепенно переходят к холодной (до +16 °С). Использование воды ниже +16 °С нецелесообразно. Влажным полотенцем обтирают верхнюю половину тела (руки, шею, грудь, спину), после чего насухо вытирают и растирают сухим полотенцем до красноты, затем процедуру в той же последовательности проводят на нижней половине тела. Растирание производится круговыми движениями в направлении естественного лимфооттока - от периферии к центру: конечности растирают в направлении от пальцев к туловищу; туловище растирают по направлению к подмышечным и паховым впадинам. Общая продолжительность процедуры не должна превышать 5 минут, включая растирание сухим полотенцем.
Обливание. Следующим этапом закаливания является местное обливание (ног) или общее (всего тела). Принцип постепенно усиливающего воздействия осуществляется снижением температуры воды и переходом от местного к общему воздействию. Для первых общих обливаний целесообразно применять воду с температурой около +30 °С, в дальнейшем снижая ее до +16 °С. Снижать температуру рекомендуется на 2 градуса, каждые 3 - 5 дней, ориентируясь на ощущения. После обливания необходимо растереться сухим полотенцем по той же схеме, как и при обтирании.
Использование душа. Вариант обливания с помощью душа переносится субъективно легче, поскольку сочетает обливание с массажем струей воды. Время пребывания под струей воды можно начинать с 10 секунд, постепенно увеличивая продолжительность всей процедуры, включая растирание сухим полотенцем, до 2 минут.
Контрастный душ. По мере привыкания к процедурам закаливания водой можно перейти на контрастный душ: при котором на протяжении 3 минут чередуется (2 - 3 раза) воздействие теплой воды (+35 - 40 °С) и холодной воды (+16 - 20 °С). После пробуждения рекомендуется завершать контрастный душ холодной водой, а перед сном завершающим этапом должен быть теплый или горячий душ.
Местное воздействие холодной водой на область ротоглотки и полость носа. Данная форма закаливания направлена на формирование устойчивости к переохлаждению при вдыхании холодного воздуха с целью профилактики простудных заболеваний. Местное воздействие водой на область ротоглотки и полость носа осуществляется путем полосканий и орошения (при помощи пульверизатора). При первых процедурах используют воду следующей температуры: для полосканий - +38 °С для орошения - +40 °С. Далее каждые 3 - 6 дней температуру воды снижают на 1 °С, доводя до +16 °С. Продолжительность первой процедуры - 1 минута, последующих - до 5 минут.
Купание в открытых водоемах. При купании в открытых водоемах осуществляется комплексное воздействие на организм воды, воздуха и солнечных лучей. Для проведения процедур рекомендуется температура воды не ниже +18 - 20 °С и воздуха - не ниже +14 - 15 °С. Во время купания нужно энергично двигаться, лучше всего плавать. Продолжительность первого пребывания в воде - до 5 минут, а далее должно регулироваться в зависимости от ее температуры и погодных условий, а также от степени тренированности и состояния здоровья. После купания следует вытереться насухо и одеться. О положительном воздействии на организм процедуры купания свидетельствует появление приятного чувства тепла во всем теле. При появлении ощущения холода следует согреваться путем растирания тела руками или полотенцем, выполнением физических упражнений и горячим питьем (лучше чаем).
Закаливание с помощью солнечных лучей.
Солнечные лучи обладают сильным комплексным воздействием на человека. Инфракрасное излучение оказывает мощное тепловое воздействие, в результате которого происходит расширение подкожных сосудов и активизируется деятельность потовых желез с целью увеличения теплоотдачи за счет испарения влаги с поверхности кожи. Ультрафиолетовое излучение обладает сложным биологическим воздействием, и в первую очередь, вызывает синтез витамина D, необходимого для профилактики рахита у детей, и улучшающего практически все функции организма взрослых, включая сопротивляемость к инфекционным болезням. Тем не менее, избыточное воздействие ультрафиолетового излучения крайне нежелательно и опасно.
Солнечные ванны с целью закаливания следует принимать очень осторожно, иначе вместо пользы они принесут вред (ожоги, тепловой и солнечный удары, снижение иммунитета), активизации онкологических заболеваний. Необходимо помнить, что облачная дымка, являясь серьезной преградой для инфракрасного излучения, лишь незначительно ослабляет ультрафиолетовое воздействие. Во время приема солнечных ванн необходимо прикрыть голову головным убором, потреблять питьевую воду в достаточном количестве, и не допускать засыпания. Следует учитывать индивидуальные особенности (цвет кожи, способность к синтезу защитного пигмента, склонность к солнечным ожогам), и при необходимости применять солнцезащитный крем. Солнечные ванны полезно сочетать с оздоровительными физическими упражнениями, ходьбой и подвижными играми.
Принимать солнечные ванны лучше всего утром, когда воздух особенно чист и еще не слишком жарко, а также ближе к вечеру, когда солнце клонится к закату, при температуре воздуха не ниже 18 °С. Лучшее время для загара: в средней полосе 9 - 13 и 16 - 18 часов; на юге - 8 - 11 и 17 - 19 часов. В начале летнего сезона необходимо ограничиваться рассеянной и отраженной солнечной радиацией. Продолжительность первых солнечных ванн под прямыми лучами не должна превышать 5 минут, далее можно постепенно увеличивать время по 5 - 10 минут, доводя до часа. После чего необходимо не менее 15 минут находиться в тени или купаться в воде.
Правильно проведенная процедура вызывает приятное ощущение тепла с незначительным покраснением кожи, при этом температура кожи за 15 - 20 минут солнечной ванны может повыситься на 4 - 8 °С, но уже через 10 минут после ее окончания должна снизиться до исходного уровня.
Через 10 - 15 минут после завершения солнечной ванны желательно принять душ при температуре воды 20 - 25 °С.
Закаливающие и физиотерапевтические процедуры для детей.
Закаливание организма детей направлено на тренировку системы терморегуляции, играющей важную роль в формировании резистентности к ОРВИ. Из закаливающих процедур рекомендуется ежедневное проведение воздушных ванн в комплексе с утренней гимнастикой в течение 10 - 15 мин, прогулки на открытом воздухе 2 раза в день вне зависимости от погоды, общей продолжительностью до 4 часов. Одежда не должна вызывать как перегрева, так и переохлаждения ребенка и подбирается с учетом сезона и погоды.
Дневной сон детей, посещающих ДОО, рекомендуется проводить на открытых верандах, либо в хорошо проветренных комнатах при температуре воздуха 14 - 15 °С.
Водные процедуры в виде влажных обтираний и обливаний проводят после дневного сна детей. Для обтираний тела используется полотенце или варежка из мягкой ткани. После обтирания рук, груди, живота, спины и ног производят растирание тела сухим полотенцем до покраснения кожи. Температуру воды, используемую для обтирания тела детей ясельного возраста, нужно постоянно снижать через каждые 4 - 5 дней на 1 °С с 35 - 37° до 27 - 30 °С, а детям садового возраста с 31 - 33° до 20 - 24 °С.
Для детей, часто болеющих ОРИ, проведение закаливающих процедур должно быть щадящим и начинаться вначале с обтираний отдельных участков тела. Положительных результатов можно добиться применением обливания ног водой с постепенным понижением температуры. Для этой цели применяется вода с температурой 30 °С с последующим снижением на 2° через каждые 1 - 2 дня до температуры 16 - 18 °С детям 2 - 3 лет и до 15 - 16 °С детям 4 - 7 лет. Заканчивается процедура растиранием кожи голени и стоп сухим полотенцем. Температура воздуха в помещении, где проводятся закаливающие процедуры, не должна превышать 22 °С для детей младших групп и 20 °С для детей старших групп.
Закаливание солнечной радиацией проводится в летнее время в период прогулок детей. Солнечные ванны начинают с 5 мин и доводят до 10 мин одномоментного пребывания детей на солнце. Суммарное время пребывания детей на солнце не должно превышать 40 - 50 мин, индивидуально в зависимости от особенностей развития ребенка. Для детей ясельного возраста рекомендуется ежедневное проведение гимнастики и физкультурных занятий в течение 5 - 10 мин, включающих различные сгибательные и разгибательные движения, ходьбу, бег, выработку быстроты реакции, с обязательным включением элементов дыхательной гимнастики. Для детей дошкольного возраста кроме гимнастики, необходимо включать в комплекс физических нагрузок пешие прогулки на расстояние 1 - 1,5 км. В теплое время года утреннюю гимнастику и физкультурные занятия обязательно проводить на свежем воздухе.
Среди детей, посещающих ДОО, часто встречаются лица с воспалительными процессами верхних дыхательных путей (хронические тонзиллиты, бронхиты и др.) в результате носительства патогенной микрофлоры. Таким детям показано применение физиотерапевтических процедур непосредственно в ДОО. Для этого создается временный физиотерапевтический кабинет, оснащенный ультрафиолетовыми бактерицидными установками и другим оборудованием, разрешенным для применения в образовательных учреждениях в установленном порядке в соответствии с нормативными документами. Физиопроцедуры рекомендуется проводить 2 раза в году (сентябрь-октябрь и февраль-март). В результате санации верхних дыхательных путей физиотерапевтическими средствами, суммарная заболеваемость гриппом и ОРВИ среди часто болеющих детей снижается в 2 - 5 раз.
В комплексе профилактических и оздоровительных мероприятий особое место отводится облучению детей искусственным ультрафиолетовым излучением. Общее ультрафиолетовое облучение обладает мощным биологическим действием, улучшает обменные процессы в организме, способствует синтезу витамина D, повышает сопротивляемость организма к вирусам и бактериальным инфекциям. Существуют индивидуальные и групповые методы облучения детей с предварительным определением биодозы по Горбачеву с применением биодозиметра.
Комплекс физических нагрузок должен быть дифференцированным для детей ясельного и дошкольного возраста. Во время процедуры дети делают полуприседания, полуповороты, хлопки руками с целью равномерного облучения всей поверхности тела.
Приложение 5
Решение о применении того или иного препарата, показаниях, противопоказаниях, дозировке, режиме, курсе должно приниматься исключительно на основании клинико-эпидемиологической ситуации и официальной инструкции к препарату. Нижеприведенные сведения носят информационно-справочный характер.
1. Умифеновир - используется для экстренной профилактики гриппа и ОРВИ у взрослых и детей старше 12 лет - 200 мг 2 раза в неделю в течение 3 недель. Детям 2 - 6 лет назначается в дозе 50 мг, 6 - 12 лет - 100 мг 1 раз в день в течение 10 - 14 дней.
2. Имидазолилэтанамидпентандиовая кислота применяется у взрослых и детей старше 3 лет после контакта с больными лицами. У детей от 3 и до 6 лет препарат используется по 30 мг 1 раз в день, от 7 до 17 лет в дозе 60 мг 1 раз в день, у взрослых и лиц старше 18 лет - 90 мг 1 раза в день. Профилактический курс составляет 7 дней.
3. Человеческий лейкоцитарный интерферон (белковый препарат с активностью 32 - 64 ME, синтезируемый лейкоцитами донорской крови человека) применяется для профилактики гриппа и ОРВИ, преимущественно для экстренной защиты детей дошкольного возраста. Применяется путем интраназального распыления по 0,25 мл водного раствора в каждый носовой ход два раза в сутки с интервалом не менее 6 часов или закапывания интраназально индивидуальной пипеткой по 5 капель в каждый носовой ход 2 раза в день. Продолжительность профилактики зависит от длительности эпидемии (в среднем около 3 недель). Для сезонной профилактики препарат используют в возрастной дозировке 1 раз в 2 - 3 дня. После закапывания рекомендуется помассировать пальцами крылья носа для равномерного распределения препарата в носовой полости. Разовая доза детям в возрасте от 0 до 1 года - по 1 капле в каждый носовой ход; от 1 до 14 лет - по 2 капли; от 14 лет - по 3 капли.
4. Интерферон альфа-2β в виде спрея или капель при контакте с больным впрыскивают в разовой возрастной дозировке 2 раза в день однократно. Рекомендован для сезонной профилактики ОРВИ. При сезонном повышении заболеваемости препарат применяют в возрастной дозировке однократно утром с интервалом 24 - 48 ч. При необходимости профилактические курсы повторяют. Профилактическая разовая доза - до 1 года по 1 доза спрея или 1 капля, 1 - 14 лет - 2 дозы/2 капли, старше 15 лет - 3 дозы/3 капли.
5. Интерферон альфа-2β (с антиоксидантами) применяется с профилактической целью в виде геля. Рекомендован для сезонной профилактики ОРВИ. Гель наносят в виде полоски длиной не более 0,5 см на предварительно подсушенную поверхность слизистой оболочки носа и/или на поверхность небных миндалин 2 раза в день независимо от возраста в период подъема заболеваемости, длительность приема 2 - 4 недели.
6. Интерферон альфа (лиофилизат для приготовления назального введения) - содержимое растворяют в 5 мл воды для инъекций. Используют для экстренной и сезонной профилактики ОРВИ. Вводят интраназально по 3 капли в каждый носовой ход 2 раза в сутки (разовая доза - 3 тыс. ME, суточная доза - 15 - 18 тыс. ME), в течение 5 - 7 дней. При однократном контакте достаточно одного закапывания. При необходимости профилактические курсы повторяют. При сезонном повышении заболеваемости в указанной дозе, утром 1 - 2 дня.
7. Интерферон гамма (рекомбинантный интерферон гамма человека, лиофилизат). Используют для экстренной профилактики гриппа и ОРВИ у взрослых и детей старше 7 лет. Содержимое ампулы растворяют в 5 мл воды для инъекций, интраназально по 2 - 3 капли в каждый носовой ход за 30 мин до завтрака в течение 10 дней. При однократном контакте с источником инфекции достаточно одного закапывания. При необходимости профилактические курсы повторяют.
8. Осельтамивир - рекомендуется для экстренной профилактики гриппа только лицам, имевшим контакт с больным гриппом, подтвержденным лабораторно, и только при наличии риска развития осложненных форм заболевания. Для взрослых и детей старше 12 лет - по 75 мг 1 раз в сутки в течение 7 - 10 - 14 дней после контакта с инфицированным (в зависимости от ситуации). Профилактическая доза препарата у детей 1 - 12 лет рассчитывается исходя из веса ребенка: до 15 кг - 30 мг в день; 15 - 23 кг - 45 мг в день; 23 - 40 кг - 60 мг в день; больше 40 кг - 75 мг в день. Прием препарата нужно начинать не позднее чем в первые два дня после контакта.
9. Занамивир - используется только у взрослых и детей старше 5 лет, имевших контакт с больным гриппом, подтвержденным лабораторно, и только в случае риска развития осложненных форм заболевания. Для взрослых: 2 ингаляции по 5 мг 1 раз в день, 10 дней. Общая суточная доза 10 мг.
10. Кагоцел показан для сезонной профилактики гриппа и ОРВИ у детей с 3 до 12 лет по 1 таблетке (12 мг) 1 раза в день в течение 2 дней с последующим перерывом в течение 5 дней. У детей старше 12 лет и взрослых для профилактики препарат применяется в дозе 2 таблетки (24 мг) 1 раз в день в течение 2 дней с перерывом в 5 дней. Курс повторно применяется в той же дозе и по приведенной схеме. Профилактический курс может составлять от 1 недели до нескольких месяцев.
11. Меглюмина акридонацетат для сезонной профилактики ОРВИ применяется с 4-летнего возраста. У пациентов 4 - 6 лет в дозе 150 мг (1 таблетка), 7 - 11 лет - 300 - 450 мг (2 - 3 таблетки), старше 12 лет - 450 - 600 мг (3 - 4 таблетки) 1 раз в день. Дни приёма: 1, 2, 4, 6, 8, 11, 14, 17, 20 и 23. Общий курс - от 5 до 10 приёмов.
Приложение 6
Список природных биологически активных веществ,
повышающих устойчивость организма к ОРИ
1. Настойка аралии (Tinctura Araliae) - настойка (1:5) корня аралии маньчжурской на 70 %-м этиловом спирте. Прозрачная жидкость янтарного цвета со своеобразным запахом, пряным вкусом. Оказывает общетонизирующее действие, улучшает аппетит, сон, ослабляет чувство усталости. Усиливает окислительно-восстановительные процессы в тканях, глюкокортикостероидную функцию надпочечников, повышает фагоцитарную активность лейкоцитов и сопротивляемость организма. Взрослым и детям старше 12 лет в предэпидемический по гриппу период назначают по 30-40 капель 1 раз в день после еды в течение 15 дней. Назначение настойки аралии детям школьного возраста (11 - 13 лет) способствовало снижению заболеваемости гриппом и ОРВИ в 1,8 - 2,1 раза, отсутствию осложнений и сокращению продолжительности заболевания на 1,2 - 1,5 дня. Инструкция по медицинскому применению препарата «Настойка аралии» (Tinctura Araliae) Одобрено Фармакологическим комитетом Минздрава России 24 февраля 2000 г. Регистрационный номер: 67/554/128.
2. Родиолы экстракт жидкий (золотой корень) - спиртовой (на 40 %-м этиловом спирте) экстракт (1:1) из корней и корневищ родиолы розовой. Оказывает стимулирующее действие, повышает физическую и умственную работоспособность, а также устойчивость организма к неблагоприятным воздействиям. Взрослым и детям старше 12 лет в предэпидемический период гриппа и ОРВИ назначают по 5 - 10 капель 2 - 3 раза в день за 15 - 30 минут до еды. Курс 10 - 20 дней. Применение родиолы экстракта жидкого у взрослых приводило к снижению заболеваемости гриппом и ОРВИ в 2,3 - 2,5 раза, уменьшению числа случаев осложнений в 1,2 - 2,3 раза и сокращению продолжительности заболевания на 1,9 - 3,0 дня. Инструкция по медицинскому применению препарата «Родиолы экстракт жидкий». Приказ Федеральной службы по надзору в сфере здравоохранения и социального развития от 26.02.2006 № 14 изм-ПР-РЕГ./06. Регистрационный номер: Р № 001681/01-2002 от 02.09.2002.
3. Существует практика использования таких пищевых добавок как: экстракт биомассы тропического лекарственного растения из семейства аралиевых Polyscias filicifolia (Fernleaf aralia), пыльца-обножка, эхинацея, голубая вербена, производные хлорофилла, продукты гидролиза мяса мидий и другие.
Приложение 7
Медицинские маски.
Самыми простыми и доступными для массового применения средствами предотвращения передачи возбудителей ОРИ воздушно-капельным путем, могут служить одноразовые медицинские маски промышленного производства (процедурные, хирургические и т.д.).
Применение медицинских масок снижает риск передачи инфекции в двух направлениях - при использовании больным маска предотвращает выброс возбудителей в окружающую среду, а применение маски здоровым при контакте с больным защищает его от крупных частиц аэрозоля, образующихся при чихании и кашле больного.
Медицинские маски подразделяются по количеству слоев материала на трехслойные и четырехслойные. Трехслойные медицинские маски изготовлены из двух слоев нетканого материала и слоя фильтра между ними. Существуют маски маленького размера для применения детьми. Трехслойные медицинские маски могут применяться персоналом общетерапевтического профиля, при манипуляциях и рутинных процедурах при контакте с больными ОРИ в неинфекционных стационарах. Больным ОРИ - до проведения изоляционно-ограничительных мероприятий.
Лицам с признаками ОРИ рекомендуется использовать медицинские маски в период нахождения в общественных местах, включая медицинскую организацию, транспорт, предприятия торговли, общественного питания и др.
Четырехслойные медицинские маски для дополнительной защиты от проникновения жидкости снабжены четвертым брызгозащитным слоем из пленки, устойчивой к струе жидкости, находящейся под давлением. Некоторые из них могут иметь экран для защиты глаз. Такие медицинские маски могут быть использованы медицинским персоналом при проведении манипуляций с риском образования брызг инфицированной жидкости.
Следует иметь в виду, что эффективность использования медицинских масок, даже в случае изготовления из качественных материалов, не может превышать 80 %, так как степень их прилегания к коже небезупречна, что допускает возможность поступления нефильтрованного воздуха через пространство между маской и лицом.
Правила использования медицинских масок.
1. Медицинскую маску используют однократно.
2. Надевать маску следует так, чтобы она закрывала рот, нос и подбородок, и плотно фиксировалась (при наличии завязок на маске их следует крепко завязать). Если одна из поверхностей маски имеет цвет, то маску надевают белой стороной к лицу.
3. При наличии специальных складок на маске их необходимо развернуть, а при наличии вшитой гибкой пластины в области носа, ее следует плотно пригнать по спинке носа для обеспечения наиболее полного прилегания к лицу.
4. При использовании маски необходимо избегать прикосновений к фильтрующей поверхности руками. В случае прикосновения к маске необходимо вымыть руки (провести обработку рук кожными антисептиками).
5. Менять маски необходимо не реже чем через 3 часа. Если маска увлажнилась, ее следует заменить на новую.
6. Снимать маску следует за резинки (завязки), не прикасаясь к фильтрующей поверхности.
7. В медицинских организациях использованные медицинские маски подлежат обеззараживанию и удалению как отходы класса Б в соответствии с действующим санитарным законодательством. В домашних условиях использованные медицинские маски собирают в отдельный пакет и утилизируют вместе с бытовым мусором.
В домашних условиях при невозможности приобретения медицинских масок допустимо использовать самостоятельно изготовленные четырехслойные марлевые повязки прямоугольной формы. Они должны иметь достаточную площадь, чтобы полностью закрывать нос, рот, щеки и подбородок и закрепляться на затылке с помощью четырех завязок. Правила их использования аналогичны правилам использования медицинских масок. Самостоятельно изготовленные четырехслойные марлевые повязки, при необходимости их повторного использования, обезвреживают путем погружения в раствор любого моющего средства с последующим кипячением в течение 15 минут с момента закипания (или стирают в стиральной машине в режиме кипячения при 95 °С). Затем повязки прополаскивают, высушивают и проглаживают с двух сторон утюгом при температуре, рекомендованной для изделий из хлопка.
Респираторы.
Для обеспечения большей степени защиты для предотвращения передачи возбудителей ОРИ воздушно-капельным путем, используются респираторы. Наличие зарубежных стандартов и требований к респираторам для медицинских работников (EN 149 «European Standards for disposable filtering face piece respirators».; «42 CFR Part 84 Respiratiry Protective Device»), а также действующих в РФ ГОСТ с аналогичными характеристиками и требованиями к проверке эффективности СИЗОД (ГОСТ 12.4.034-2017, ГОСТ 12.4.294-2015, ГОСТ 12.4.246-2016), позволяет рекомендовать для использования медицинскими работниками фильтрующие противоаэрозольные респираторы.
В отличие от медицинских масок за счет плотного прилегания к лицу и использования специальных фильтров, противоаэрозольные респираторы способны обеспечить фильтрующую эффективность от 80 до 99,7 %.
По степени фильтрующей активности респираторы подразделяются на следующие классы защиты:
- обладающие низкой фильтрующей активностью (класс защиты FFP1);
- обладающие средней фильтрующей активностью (класс защиты FFP2);
- обладающие высокой фильтрующей активностью (класс защиты FFP3).
По российским и европейским требованиям для респираторов класса FFP1 коэффициент проницаемости тест-аэрозолями (при расходе воздушного потока 95 л/мин) не должен превышать 20 %, для FFP2 - 6 % и для FFP3 - 1 %. По требованиям Национального института профессиональной безопасности и здоровья США («42 CFR Part 84 Respiratiry Protective Device») эффективность фильтрации тест-аэрозолей (при расходе воздушного потока 85 л/мин) должна быть не ниже 95 % (для респираторов класса N95), не ниже 99 % (для респираторов класса N99) и не ниже 99,97 % (для респираторов класса N100).
Респираторы могут быть дополнительно снабжены клапаном для выдыхаемого воздуха с целью уменьшения контакта фильтра с влагой, что способствует более длительному сохранению высокой фильтрующей способности устройства (что необходимо, например, при продолжительной работе в очагах инфекций). В таких респираторах выдыхаемый воздух выпускается через клапан, не подвергаясь очистке.
Решение о выборе респиратора определенного класса защиты принимается, исходя из его назначения и соответствия выполняемым операциям, а также вероятности инфицирования медицинского персонала возбудителем и известной или предполагаемой группы патогенности.
При контакте медицинского персонала с больными ОРИ и контаминированным больничным бельем в МО общего профиля рекомендуются респираторы класса защиты FFP1 или FFP2.
В МО любого профиля в период эпидемического подъема гриппа рекомендуются респираторы класса защиты FFP2.
При работе с биологическим материалом пациента - рекомендуются респираторы класса защиты FFP2.
При контакте медицинского персонала с пациентами и контаминированным больничным бельем в МО специализированного профиля (инфекционные, туберкулезные) рекомендуются респираторы более высокого класса защиты - FFP2 или FFP3.
При работе с больными высокопатогенным гриппом, ТОРС (включая взятие материала и вскрытие трупа погибшего), при работе в изоляторе, где находятся контактировавшие с больными этими инфекциями, при проведении текущей и заключительной дезинфекции в очагах данных заболеваний, следует использовать респираторы с максимальной фильтрующей эффективностью - FFP3.
Медицинские организации должны приобретать респираторы с маркировкой специальным знаком соответствия (или знаком обращения на рынке СИЗОД) с заверенной копией сертификата соответствия. В сопроводительных документах должна присутствовать информация о производителе или официальном поставщике, а также следующая информация: тип и класс защиты респиратора; номер стандарта, регламентирующего требования к респиратору и год его публикации; год изготовления, срок годности или дата истечения срока годности (в случае, если с течением времени изменяются эксплуатационные свойства); рекомендуемые условия хранения (температура и влажность воздуха); инструкция по эксплуатации.
При выборе конструкции респиратора необходимо предусмотреть совместимость с другими видами СИЗ (очки, щитки, шапочки и др.).
Ответственность за своевременное и полное обеспечение работников респираторами, а также за организацию контроля по их правильному применению, несет руководитель медицинской организации.
Для обеспечения эффективности защиты при использовании респираторов необходимо строго соблюдать установленные правила их эксплуатации. Все лица перед их применением должны пройти инструктаж о наличии и характере вредных для здоровья факторов воздушной среды, об устройстве конкретного респиратора, правилах его применения, хранения и замены, признаках неисправности, о режиме труда работающих в респираторах. Лицам с нарушениями функций дыхательной и сердечно-сосудистой системы перед применением респиратора следует проконсультироваться с врачом, поскольку существует ряд противопоказаний к использованию респираторов.
Для сотрудников медицинских организаций инструктаж о применении респираторов проводит инженер по технике безопасности, для пациентов с клиникой ОРВИ - лечащий врач.
При подборе респиратора для каждого работника необходимо учитывать следующие особенности, в том числе:
- размеры и форму лица - респиратор должен плотно прилегать к лицу пользователя, для обеспечения адекватной защиты; наличие бороды или рубцов после ожогов на лице может нарушить прилегание респиратора к лицу и снизить общую эффективность защиты;
- интенсивность и условия труда - при работах, связанных с неблагоприятными метеорологическими условиями (при температуре воздуха выше +28 °С или ниже 0 °С) предпочтение отдают респираторам с клапанами выдоха.
Респираторы требуются также при приготовлении и использовании химических средств дезинфекции. С этой целью в медицинских организациях целесообразно использовать одноразовые противогазоаэрозольные респираторы FFP1 A/В или FFP2 A/В (по ГОСТ 12.4.235-2012 фильтры марки А предназначены для защиты от органических газов и паров с температурой кипения выше 65 °С; марки В - для защиты от неорганических газов и паров; класс (1, 2 или 3) выбирается в зависимости от необходимого времени защитного действия).
Правила использования респираторов.
1. Респираторы должны храниться с соблюдением рекомендованной производителем температуры и влажности воздуха.
2. Перед использованием необходимо тщательно изучить инструкцию по эксплуатации данного респиратора.
3. Пользователь мужского пола должен быть тщательно выбрит, чтобы борода, усы или бакенбарды не нарушали герметичность прилегания респиратора к лицу.
4. Респиратор следует надевать, вместе с другими СИЗ, перед вхождением в помещение, где присутствуют опасные биологические факторы или перед работой с вредными химическими факторами.
5. Перед применением респиратор должен быть проверен визуально на целостность, а также на герметичность при надевании.
6. В случае намокания во время эксплуатации респиратор подлежит замене.
7. Снимать респиратор следует, не прикасаясь к фильтрующей поверхности.
8. В медицинских организациях после использования респираторы однократного применения обеззараживают и удаляют как отходы класса Б или В.
9. Срок эксплуатации респиратора, правила ухода (чистка, дезинфекция, если применимо), порядок утилизации определяются производителем и проводятся в строгом соответствии с инструкцией по использованию конкретной модели респиратора.
Приложение 8
Последовательность мытья и обработки рук
Алгоритм мытья рук мылом и водой (продолжительность процедуры 40 - 60 секунд)
Рис. 0. Увлажнить руки водой.
Рис. 1. Нанести на ладони необходимое количество мыла потереть одну ладонь о другую.
Рис. 2. Правой ладонью растереть мыло по тыльной поверхности левой кисти и наоборот.
Рис. 3 - 4. Переплести пальцы, растирая ладонь о ладонь.
Рис. 5. Соединить пальцы в «замок», тыльной стороной пальцев растирать ладонь другой руки.
Рис. 6. Охватить большой палец левой руки правой ладонью и потереть его круговыми движениями, поменять руки.
Рис. 7. Круговыми движениями в направлении вперед и назад сомкнутыми пальцами правой руки потереть левую ладонь, поменять руки.
Рис. 8. Тщательно смыть мыло под проточной водопроводной водой.
Рис. 9. Тщательно промокнуть одноразовым полотенцем.
Рис. 10. Использовать полотенце для закрытия крана.
Рис. 11. Процедура закончена.

Алгоритм гигиенической обработки рук кожным антисептиком
Рис. 1a, 1b. Нанести антисептик на ладонь.
Рис. 2. Потереть одну ладонь о другую.
Рис. 3. Правой ладонью растереть антисептик по тыльной поверхности левой кисти, переплетая пальцы, и наоборот.
Рис. 4. Переплести пальцы, растирая ладонь о ладонь.
Рис. 5. Соединить пальцы в «замок», тыльной стороной согнутых пальцев растирать ладонь другой руки.
Рис. 6. Охватить большой палец левой руки правой ладонью и потереть его круговыми движениями, поменять руки и выполнить процедуру для другой руки.
Рис. 7. Круговыми движениями в направлении вперед и назад сомкнутыми пальцами правой руки потереть левую ладонь, поменять руки и выполнить процедуру для другой руки.
Рис. 8. Подождать до высыхания антисептика, процедура закончена.
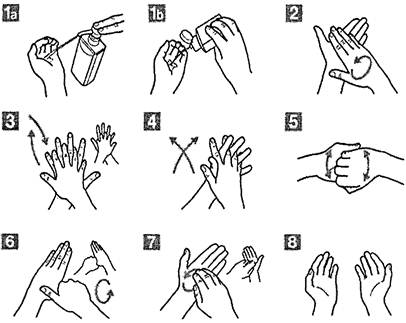
Приложение 9
Порядок организации и проведения дезинфекции
в различных очагах
1. Организация и проведение текущей дезинфекции
в квартирном (семейном) очаге
1.1. Участковый врач при установлении диагноза гриппа или ОРИ бактериальной, вирусной этиологии организует текущую дезинфекцию в очаге до госпитализации больного или в случае лечения его на дому до выздоровления.
1.2. Больного изолируют в отдельную комнату или размещают в отгороженной ее части.
1.3. Уход за больным поручают одному из членов семьи, не допуская других лиц, особенно детей, к контакту с больным и предметами, которых касался больной (посуда, игрушки, носовые платки, полотенца, дверные ручки, пульт телевизора, клавиатура и мышь компьютера и т.п.).
Ухаживающий за больным строго соблюдает правила личной гигиены и при необходимости контакта с больным, пользуется медицинской маской согласно прилож. 7 (если использование медицинской маски больным невозможно).
1.4. Помещение, где находится больной, в течение дня несколько раз проветривают, проводят (ежедневную) не менее 2 раз в день влажную уборку пола отдельной тканевой салфеткой, которую после этого погружают в кипяток или раствор дезинфицирующего средства, а затем промывают водой и просушивают.
1.5. Больного обеспечивают отдельной посудой для приема пищи, лекарств и т.д., постельными принадлежностями, индивидуальным полотенцем, носовыми платками одноразового использования. Носовые платки одноразового использования сбрасывают в отдельный герметичный пакет и утилизируют вместе с бытовым мусором. При необходимости контакта со здоровыми членами семьи на время контакта больному следует использовать медицинскую маску (или самостоятельно изготовленную четырехслойную марлевую повязку) согласно прилож. 7.
1.6. Посуду больного после каждого использования освобождают от остатков пищи, кипятят в растворе моющего средства в течение 5 минут с момента закипания. После дезинфекции посуду моют, прополаскивают под проточной водопроводной водой и высушивают в вертикальном положении. Не выдерживающую кипячения посуду и другие предметы погружают в дезинфицирующий раствор, рекомендованный для применения населением в быту, затем посуду моют разрешенными для этих целей моющими средствами, промывают водой и просушивают в вертикальном положении. Вместо кипячения можно проводить обработку столовой посуды и столовых приборов в посудомоечных машинах, имеющих режим «дезинфекция».
1.7. Для сбора грязного белья выделяют емкость с крышкой.
Многоразовые носовые платки и полотенца погружают в раствор любого моющего средства и кипятят 15 минут с момента закипания, а затем стирают.
1.8. Предметы ухода за больными и игрушки тщательно моют раствором моющего средства, после чего промывают горячей водой.
1.9. Медицинские маски (или самостоятельно изготовленные четырехслойные марлевые повязки) применяют согласно прилож. 7, меняют через каждые 3 часа (или ранее - при их увлажнении). После использования медицинские маски сбрасывают в отдельный герметичный пакет и утилизируют с бытовым мусором. Самостоятельно изготовленные четырехслойные марлевые повязки при необходимости их повторного использования, обезвреживают путем погружения в раствор любого моющего средства с последующим кипячением в течение 15 минут с момента закипания (или стирают в стиральной машине в режиме кипячения при 95 °С). Затем повязки прополаскивают, высушивают и проглаживают с двух сторон утюгом при температуре, рекомендованной для изделий из хлопка.
2. Организация и
проведение очаговой дезинфекции в медицинских
и других организациях
2.1. В медицинских организациях больных помещают в боксы, полубоксы или выделенные специально для них палаты, отделения, в которых вводят на это время режим инфекционного отделения. Помещать таких больных в общие палаты категорически запрещается.
2.2. Ответственными за правильное и своевременное выполнение дезинфекции является врач отделения, назначенный приказом главного врача больницы.
2.3. Текущую дезинфекцию проводят санитарки под контролем врача или медсестры в течение всего времени пребывания больного и заключительную - после его выздоровления или при перепрофилировании палаты, отделения.
2.4. Обеззараживанию подлежат: посуда больного, игрушки, предметы ухода и обстановки палат, кабинетов.
2.5. Посуду больного после каждого использования и игрушки один раз в конце дня либо кипятят в 1 %-м содовом растворе 5 минут с момента закипания, либо погружают в раствор дезинфицирующего средства.
2.6. Влажную уборку палат, кабинетов и других помещений проводят не менее 2 раз в день с применением дезинфицирующего средства.
2.7. Для обеззараживания воздуха применяют установки и приборы, предназначенные для этой цели.
2.8. Обслуживающий медицинский персонал и медицинские работники должны работать с использованием медицинских масок (или респираторов), согласно прилож. 7.
2.9. Для сбора медицинских масок и респираторов выделяют емкость с крышкой.
2.10. Персонал обязан после обслуживания каждого пациента мыть руки теплой водой с мылом или обеззараживать кожным антисептиком.
3.
Организация и проведение дезинфекции в детских образовательных
организациях и организациях с длительным пребыванием детей и взрослых
3.1. Руководитель организации несет ответственность за выполнение комплекса санитарно-гигиенических и дезинфекционных мероприятий, направленных на профилактику и борьбу с ОРИ в коллективе.
3.2. Врач, медицинская сестра проводят инструктаж среднего, младшего медицинского персонала, воспитателей и др. по выполнению санитарно-гигиенических и дезинфекционных мероприятий, обеспечивают полноту и надлежащее качество их проведения.
3.3. В коллективе, где был выявлен больной, проводят заключительную дезинфекцию силами персонала данной организации с использованием средств и режимов, рекомендованных для конкретной инфекции (группе инфекций).
3.4. Больного изолируют в комнату - изолятор, где проводят текущую дезинфекцию в течение всего времени его пребывания там.
3.5. В период подъема заболеваемости гриппом и ОРВИ проводят профилактическую дезинфекцию, которую осуществляют также, как текущую дезинфекцию.
3.6. В комнате для осмотра заболевших (или с подозрением на заболевание) термометры хранят в чистой емкости полностью погруженными в раствор дезинфицирующего средства, который готовят и меняют ежедневно. Перед использованием их протирают тканевой салфеткой.
3.7. Одноразовые деревянные шпатели после использования дезинфицируют и уничтожают; металлические - кипятят в течение 15 минут или обеззараживают в растворе дезинфицирующего средства, после чего моют и стерилизуют.
3.8. При выполнении дезинфекции особое внимание обращают на проветривание помещений, обработку посуды, предметов обстановки (игрушек в игровых, спальных комнатах в детских организациях).
3.9. При проведении профилактической дезинфекции посуду после использования сначала моют. Перед мытьем посуды персонал тщательно моет руки специально выделенным мылом и вытирает одноразовым полотенцем. Чайную посуду моют отдельно от столовой последовательно в двух емкостях с водой при температуре 50 - 60 °С.
Столовую посуду и столовые приборы после механического удаления остатков пищи моют водой температуры не ниже 40 °С с обезжиривающим средством (горчичный порошок, пищевая сода или специальные средства для мытья посуды) после чего промывают водой температуры не ниже 65 °С во второй емкости.
Вымытую посуду и столовые приборы дезинфицируют кипячением в течение 5 минут с момента закипания или погружают в раствор дезинфицирующего средства, так, чтобы она была полностью покрыта раствором. После этого посуду промывают водой и просушивают в вертикальном положении на специальных сушилках, не вытирая полотенцем. Можно проводить обработку столовой посуды и столовых приборов в сухожаровом шкафу в режиме дезинфекции 160 °С с экспозицией 30 минут или посудомоечных машинах, имеющих режим «дезинфекция».
При очаговой дезинфекции последовательность обработки посуды меняется. В этом случае посуду сначала дезинфицируют, а затем моют, прополаскивают и высушивают.
3.10. Столы, клеенки обеденных столов, пластмассовые скатерти после каждого приема пищи моют горячим мыльным или 2 % раствором пищевой соды.
3.11. Дезинфекцию игрушек в группах для детей до 3 лет проводят 2 раза в день (в послеобеденное время и в конце дня); в группах для детей старше 3 лет - 1 раз в конце дня. Для дезинфекции используют дезинфицирующие средства, способом погружения или протирания, или орошения с помощью распыляющего устройства. После обработки игрушки ополаскивают водой.
Мягкие игрушки на время подъема заболеваемости гриппом и ОРВИ исключают из применения.
3.12. Полы, стены, предметы обстановки протирают тканевыми салфетками, а мягкую мебель закрывают чехлами или чистят щетками, смоченными в одном из дезинфицирующих растворов. Использованные для обработки тканевые салфетки, чехлы для мебели обеззараживают в растворе дезинфицирующего средства, затем промывают проточной водой или стирают.
3.13. Персонал организации тщательно следит за чистотой своих рук и рук детей и взрослых. Руки тщательно моют теплой водой с мылом. После мытья руки вытирают одноразовыми или индивидуальными полотенцами.
3.14. В группах (отделениях) персонал, осуществляющий порционирование и раздачу готовых блюд (няня группы, буфетчица) должен иметь ежедневно два белых халата, один из которых надевают только при кормлении детей (обеспечиваемых).
3.15. В группе (отделении) при карантине исключают из обихода ковры, дорожки, мягкие игрушки.
3.16. Для обеззараживания воздуха при текущей дезинфекции применяют установки и приборы, предназначенные для этой цели.
3.17. В период подъема заболеваемости гриппом и ОРИ персонал должен работать в медицинских масках согласно прилож. 7.
Приложение 10
Расчет необходимого количества ДС
Расчет потребности в дезинфицирующих средствах при обработке объектов, подлежащих дезинфекции, в любых видах организаций рекомендуется проводить в соответствии с СанПиН 2.1.3.2630-10 «Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность» Приложение 18 «Определение потребности в дезинфицирующих и стерилизующих средствах, средствах для предстерилизационной очистки и кожных антисептиках».
Для расчета потребности в дезинфицирующих средствах необходимы следующие сведения: концентрация рабочего раствора, норма расхода, зависящая от способа обработки и вида объекта, кратность обработки в сутки и длительность применения средства (срок, на который производится расчет).
Расчет потребности в дезинфицирующем средстве проводят для дезинфекции сходных групп объектов (например: поверхности, белье, посуда и т.д.) с учетом указанных параметров, затем результат суммируют и определяют необходимое общее количество дезинфицирующего средства.
Для определения потребности в дезинфицирующих средствах проводится расчет необходимого количества препарата для проведения однократной обработки объектов, подлежащих дезинфекции. В инструкциях по применению конкретных средств приведены режимы их применения (концентрация, время экспозиции, способ обеззараживания объекта, норма расхода) с учетом назначения и сферы применения.
Для обработки помещений необходимо знать значения площади помещения, концентрацию рабочего раствора дезинфицирующего средства по препарату и режимам, указанным для вирусных или бактериальных инфекций в соответствии с областью применения, а также расход рабочего раствора средства на 1 м2.
Примерная форма журнала учета получения и выдачи дезинфицирующих средств и кожных антисептиков представлена в табл. 6.
Таблица 6
Примерная форма журнала учета получения и выдачи
дезинфицирующих средств и кожных антисептиков
|
№ п/п |
Дата получения |
Наименование дезсредства, единица измерения (л, кг, банка, флакон) |
Количество полученного средства |
Подпись ответственного лица |
Дата выдачи |
Отделение |
Количество выданного средства |
Подпись медработника |
Остаток |
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
Нормативные и методические документы
1. Федеральный закон Российской Федерации «О санитарно-эпидемиологическом благополучии населения» от 30.03.1999 № 52-ФЗ.
2. Федеральный закон Российской Федерации «Об основах охраны здоровья граждан в Российской Федерации» от 21.11.2011 № 323-ФЗ.
3. Трудовой кодекс Российской Федерации от 30.12.2001 № 197-ФЗ.
4. СП 3.1.2.3117-13 «Профилактика гриппа и других острых респираторных вирусных инфекций».
5. СП 3.1/3.2.3146-13 «Общие требования по профилактике инфекционных и паразитарных болезней».
6. СанПиН 2.3.6.1079-01 «Санитарно-эпидемиологические требования к организациям общественного питания, изготовлению и оборотоспособности в них пищевых продуктов и продовольственного сырья».
7. СанПиН 2.4.2.3259-15 «Санитарно-эпидемиологические требования к устройству, содержанию и организации режима работы организаций для детей-сирот и детей, оставшихся без попечения родителей».
8. СанПиН 3.5.1378-03 «Санитарно-эпидемиологические требования к организации и осуществлению дезинфекционной деятельности».
9. СанПиН 2.1.3.2630-10 «Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность».
10. СанПиН 2.1.2.3358-16 «Санитарно-эпидемиологические требования к размещению, устройству, оборудованию, содержанию, санитарно-гигиеническому и противоэпидемическому режиму работы организаций социального обслуживания».
11. СанПиН 2.1.7.2790-10 «Санитарно-эпидемиологические требования к обращению с медицинскими отходами».
12. СанПиН 2.4.1.3049-13 «Санитарно-эпидемиологические требования к устройству, содержанию и организации режима работы дошкольных образовательных организаций».
13. СанПиН 2.4.2.2821-10 «Санитарно-эпидемиологические требования к условиям и организации обучения в общеобразовательных организациях».
14. СанПиН 2.4.2.3286-15 «Санитарно-эпидемиологические требования к условиям и организации обучения и воспитания в организациях, осуществляющих образовательную деятельность по адаптированным основным общеобразовательным программам для обучающихся с ограниченными возможностями здоровья».
15. СанПиН 2.4.5.2409-08 «Санитарно-эпидемиологические требования к организации питания обучающихся в общеобразовательных учреждениях, учреждениях начального и среднего профессионального образования».
16. Приказ Министерства здравоохранения и социального развития РФ от 1 июня 2009 г. № 290н «Об утверждении Межотраслевых правил обеспечения работников специальной одеждой, специальной обувью и другими средствами индивидуальной защиты» (зарегистрировано в Минюсте РФ 5 февраля 1999 г. № 1700).
17. Постановление Министерства труда Российской Федерации от 29.12.1997 № 68 «Об утверждении Типовых отраслевых норм бесплатной выдачи работникам специальной одежды, специальной обуви и других средств индивидуальной защиты» (с изменениями и дополнениями), приложение 11 «Об утверждении Типовых отраслевых норм бесплатной выдачи специальной обуви и других средств индивидуальной защиты работникам организаций здравоохранения и социальной защиты населения, медицинских научно-исследовательских организаций и учебных заведений, производств бактерий биологических препаратов, материалов, учебных наглядный пособий, по заготовке, выращиванию и обработке медицинских пиявок».
18. Приказ МЗ РФ от 27.01.98 № 25 «Об усилении мероприятий по профилактике гриппа и других острых респираторных заболеваний», Приложение 2 «Методические указания по неспецифической профилактике гриппа и ОРЗ», Приложение 3 «Методические указания по организации работы лечебно-профилактических учреждений в период эпидемии гриппа в городе (населенном пункте)».
19. Технический регламент Таможенного союза «О безопасности средств индивидуальной защиты» (ТР ТС 019/2011), утв. решением Комиссии Таможенного союза от 09.12.2011 № 878 (в ред. решения Коллегии Евразийской экономической комиссии от 13.11.2012 № 221).
20. Приказ Минздрава России от 30 сентября 2015 г. № 683н «Об утверждении Порядка организации и осуществления профилактики неинфекционных заболеваний и проведения мероприятий по формированию здорового образа жизни в медицинских организациях».
21. Приказ Минздрава России от 15 мая 2012 г. № 543н «Об утверждении Положения об организации оказания первичной медико-санитарной помощи взрослому населению».
22. Методические указания по применению бактерицидных ламп для обеззараживания воздуха и поверхностей в помещениях № 11-16/03-06 от 28 февраля 1995 г.
23. МУ 1.2.1105-02 «Оценка токсичности и опасности дезинфицирующих средств».
24. ГОСТ 12.1.007-76 «Вредные вещества. Классификация и общие требования безопасности».
25. ГОСТ 12.4.034-2017 «Средства индивидуальной защиты органов дыхания. Классификация и маркировка» (введен в действие Приказом Росстандарта от 26.12.2017 № 2101-ст)
26. ГОСТ 12.4.294-2015 «Система стандартов безопасности труда. Средства индивидуальной защиты органов дыхания. Полумаски фильтрующие для защиты от аэрозолей. Общие технические условия» (введен в действие Приказом Росстандарта от 18.06.2015 № 744-ст).
27. ГОСТ 12.4.246-2016 «Система стандартов безопасности труда. Средства индивидуальной защиты органов дыхания. Фильтры противоаэрозольные. Общие технические условия» (введен в действие Приказом Росстандарта от 26.12.2016 № 2082-ст).
28. ГОСТ 12.4.235-2012 (EN 14387:2008, MOD) «Система стандартов безопасности труда. Средства индивидуальной защиты органов дыхания. Фильтры противогазовые и комбинированные. Общие технические требования. Методы испытаний. Маркировка».
29. Инструкция о порядке проведения профессиональной гигиенической подготовки и аттестации должностных лиц и работников организаций, деятельность которых связана с производством, хранением, транспортировкой и реализацией пищевых продуктов и питьевой воды, воспитанием и обучением детей, коммунальным и бытовым обслуживанием населения (утверждена приказом Минздрава России от 29.06.2000 № 229).
30. МР 3.1.2.0118-17 «Методика расчета эпидемических порогов по гриппу и острым респираторным вирусным инфекциям по субъектам Российской Федерации».
31. Методические рекомендации «Грипп у взрослых: диагностика, лечение, способы и методы неспецифической профилактики»/Под ред. Васина А.В, Сологуб Т.В. Санкт-Петербург, 2016
32. Методические рекомендации МР-2.11.2009 «Организация и проведение сигнального клинико-лабораторного эпидемиологического надзора (СН) на территории Российской Федерации».
33. Методические рекомендации для цеховых терапевтов «Профилактика респираторных вирусных инфекций у лиц трудоспособного возраста на промышленных предприятиях». Свердловск, 1968.
34. Методические рекомендации МЗ СССР «Организация наблюдения для оздоровления детей групп риска в дошкольных учреждениях и в детских поликлиниках».
35. Методические рекомендации по организации и проведению дезинфекционных мероприятий при гриппе и других острых респираторных заболеваниях. № 1835-78 от 30.03.1978.
36. Методические рекомендации «Способ диагностики обеспеченности организма человека пищевыми веществами».
37. Методические рекомендации «Оказание медицинской помощи взрослому населению в центрах здоровья» (письмо Министерства здравоохранения и социального развития РФ от 5 мая 2012 г. № 14-3/10/1-2819. М., 2012).
38. МР 3.5.1.0113-16 «Использование перчаток для профилактики инфекций, связанных с оказанием медицинской помощи, в медицинских организациях».
39. МР 2.3.1.2432-08 «Нормы физиологических потребностей в энергии и пищевых веществах для различных групп населения Российской Федерации».
40. МР 3.1.2.0004-10 «Критерии расчета запаса профилактических и лечебных препаратов, оборудования, имущества, индивидуальных средств защиты и дезинфицирующих средств для субъектов Российской Федерации на период пандемии гриппа».
41. Методические рекомендации «Повышение эффективности индивидуальной защиты органов дыхания работников медицинских учреждений».
42. Информационный бюллетень ВОЗ «Грипп». 2018.
43. Р 3.5.1904-04 «Использование ультрафиолетового бактерицидного излучения для обеззараживания воздуха в помещениях».
44. «Инструкция об организации медицинского обслуживания, противоэпидемических и санитарно-гигиенических мероприятий в домах-интернатах для престарелых и инвалидов» (утв. Приказом Министерства социальной защиты населения РФ № 170 от 28.07.1995).
45. Р 2.2.2006-05 «Руководство по гигиенической оценке факторов рабочей среды и трудового процесса. Критерии и классификация условий труда» (утв. Главным государственным санитарным врачом Российской Федерации от 29.07.2005).
46. Глобальные рекомендации по физической активности для здоровья, Всемирная организация здравоохранения, 2010.
47. Основы здорового питания: Методическое пособие, 2011.
48. Основы физиотерапии в педиатрии: Учебное пособие 2009.
49. Химический состав и калорийность российских продуктов питания: Справочник, 2012.
50. Питание детей с 3 до 7 лет: Учебное пособие для педиатров, 2014.
51. Рекомендуемые наборы продуктов для питания беременных женщин, кормящих матерей и детей до 3-х лет». Тутельян В.А., Батурин А.К., Конь И.Я. и др., утв. Департаментом медико-социальных проблем семьи, материнства и детства 15.05.2006 № 15-3/691-04.
52. Современные маски и респираторы в системе инфекционного контроля и обеспечения безопасности персонала в ЛПУ. Бобрик А.В., Хорошев П.В. М.: ОИЗ. 2010. 20 с.
53. World Health Organization (WHO). Infection prevention and control in health care for confirmed or suspected cases of pandemic (H1N1) and influenza-like illnesses. 2009.
54. Public Health Agency of Canada. Interim guidance on infection prevention and control measures for health care workers in acute care facilities. 2009.
Перечень сокращений
ВОЗ - Всемирная организация здравоохранения
ДОО - Дошкольные образовательные организации
ДНК - Дезоксирибонуклеиновая кислота
ДС - Дезинфицирующие средства
ЗОЖ - Здоровый образ жизни
МО - Медицинские организации
ОРИ - Острые респираторные инфекции
ТОРИ - Тяжелая острая респираторная инфекция
ТОРС - Тяжелый острый респираторный синдром
ОРВИ - Острая респираторная вирусная инфекция
ОО - Образовательные организации
ПНЖК - Полиненасыщенные жирные кислоты
РНК - Рибонуклеиновая кислота
СИЗ - Средства индивидуальной защиты
СИЗОД - Средства индивидуальной защиты органов дыхания
ФО - Федеральный округ
ХНИЗ - Хронические неинфекционные заболевания
БЭН - Белково-энергетическая недостаточность